Синдром морриса у женщин что это
Что такое синдром Морриса? Причины возникновения, диагностику и методы лечения разберем в статье доктора Литвинова В. В., репродуктолога со стажем в 38 лет.
Определение болезни. Причины заболевания
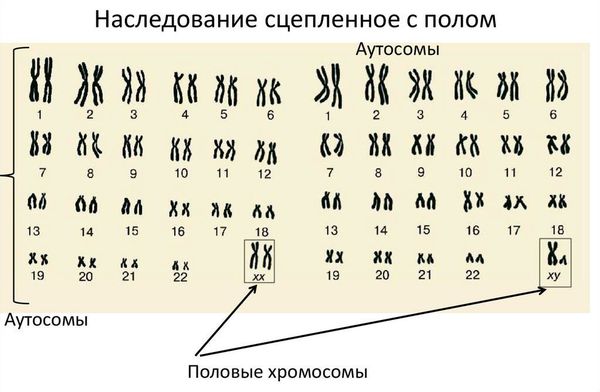
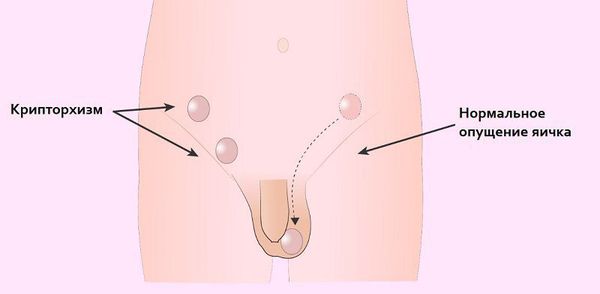
Синдром Морриса (синдром тестикулярной феминизации) — это врождённое генетическое заболевание, при котором у людей мужского пола ткани-мишени не чувствительны к мужским половым гормонам — андрогенам. Человек с синдромом Морриса генетически является мужчиной (имеет кариотип 46 XY), но выглядит как женщина.
Кариотип — это набор хромосом, который передаётся ребёнку от матери и отца. Кариотип позволяет определить характеристики индивида, включая пол. В норме у человека в генетическом наборе присутствует 46 хромосом, из них 22 пары аутосомных (не определяющих пол) и одна пара половых хромосом, которая определяет гендерную принадлежность ребёнка. Половые хромосомы женщины обозначаются как ХХ, мужчины — ХY. То есть нормальный женский кариотип — 46 XX, мужской — 46 XY.
Часто мужчины с синдромом Морриса даже не догадываются о своём биологическом поле (как и их родители) и живут как девочки/женщины. Это объясняется тем, что данная патология больше никак себя не проявляет, кроме проблем с фертильностью (способностью к зачатию) во взрослом возрасте.
Симптомы синдрома Морриса
Как правило, люди с синдромом тестикулярной феминизации имеют женский фенотип, т. е. внешне выглядят как женщины. Однако есть некоторые признаки, по которым можно определить наличие заболевания.
Патогенез синдрома Морриса
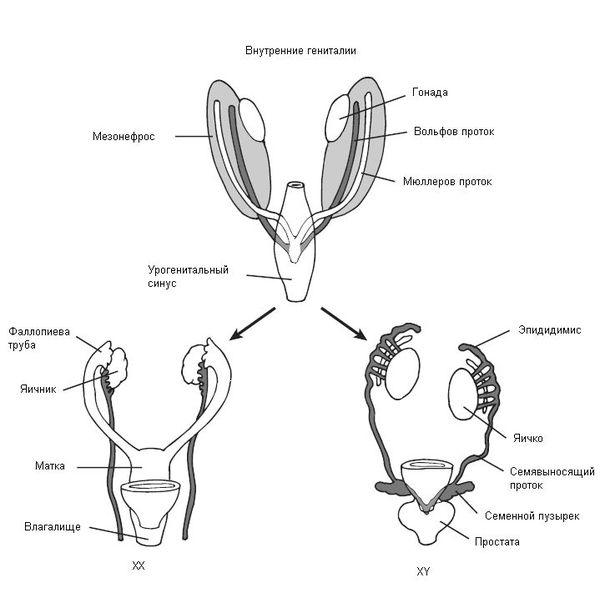
В начале эмбрионального развития у зародышей вне зависимости от хромосомного набора, образовавшегося при оплодотворении яйцеклетки сперматозоидом, половая система закладывается одинаково и предоставляет возможности для развития как женской, так и мужской половой системы. В частности, у зародыша одновременно формируются вольфов и мюллеров протоки, которые потом превращаются в семявыносящие протоки у мужчин и матку с фаллопиевыми трубами и влагалищем у женщин. Половые железы эмбриона (гонады) не дифференцированы и содержат первичные половые клетки (гаметы), которые могут превратиться как в клетки яичников (женские гонады), так и в клетки семенников (мужские гонады).
Таким образом, эмбрион до 6 недель является нейтральным по полу (имеет признаки и мужского, и женского пола). Далее процесс формирования половых признаков и в дальнейшем организма происходит под строгим контролем гормонов: у эмбриона мужского пола — под влиянием тестостерона (влагалище атрофируется), у эмбриона женского пола — под влиянием эстрадиола и прогестерона (влагалище трансформируется из «слепого мешка» и формируется шейка матки и матка). Тестостерон и эстрадиол вырабатываются как у мужчин, так и у женщин, только их соотношение разное. В норме у мальчиков соотношение мужского гормона к женскому 4\1, а в случае СТФ — 0\1. У девочек соотношение мужского гормона к женскому, прямо противоположное — 1\4.
Классификация и стадии развития синдрома Морриса
Синдром тестикулярной феминизации делят на две формы — полный и неполный. Дети с полной формой нечувствительности к мужским гормонам имеют однозначно женский внешний вид. При этом состоянии чувствительность организма к мужскому половому гормону (тестостерону) отсутствует полностью. Рождается здоровая «девочка», не имеющая, на первый взгляд, каких-либо отклонений в развитии.
Осложнения синдрома Морриса
Диагностика синдрома Морриса
Лечение синдрома Морриса
Лечение синдрома тестикулярной феминизации должно осуществляться междисциплинарной командой врачей, которая состоит из хирурга, гинеколога, генетика, эндокринолога и клинического психолога или психиатра.
Операция эффективна в 100 % случаев. Но так как удаляемые гонады мягкие и не имеют чёткой формы и структуры, возможны случаи неполного их удаления. Тогда оставшаяся ткань яичка может возобновить свою работу, что проявляется повышением тестостерона в крови и визуализацией на УЗИ гонады/гонад. В этом случае необходима повторная операция. Однако это случается очень редко.
Прогноз. Профилактика
Синдром тестикулярной феминизации (Морриса)
Синдром тестикулярной феминизации (Синдром Морриса) – наследственное заболевание, характеризующееся развитием женских половых признаков при наличии мужского кариотипа (XY). Симптомы этой патологии обладают широким спектром выраженности – от фенотипически полноценной женщины до полноценного мужчины с целым рядом промежуточных вариантов, на чем построена классификация данного состояния. Диагностика синдрома тестикулярной феминизации производится на основании результатов гинекологического или урологического осмотра, ультразвуковых исследований органов малого таза, изучения кариотипа и молекулярно-генетических анализов. Специфического лечения этого заболевания не существует, для улучшения качества жизни больных применяются разнообразные хирургические вмешательства.
Общие сведения
Синдром тестикулярной феминизации – генетическое заболевание, поражающее лиц с мужским кариотипом и приводящее к развитию у них разнообразных по выраженности женских половых признаков вплоть до полной феминизации. Нарушения подобного типа регистрировались давно, сразу после открытий хромосомных основ пола и исследований кариотипа, но данное заболевание впервые описал американских гинеколог Джон Моррис в 1953 году. Он изучил известных на тот момент (более 80) пациентов с мужским псевдогермафродитизмом и выявил ряд семейных случаев, что позволило ему определить синдром тестикулярной феминизации как X-сцепленное рецессивное наследственное заболевание.
В некоторых источниках эту патологию можно найти под названием синдрома Морриса. В настоящий момент установлено, что встречаемость синдрома тестикулярной феминизации составляет примерно 1 случай на 20-60 тысяч новорожденных мужского пола, однако частота носительства патологического гена среди женщин неизвестна. Данное заболевание является причиной почти 20% случаев мужского псевдогермафродитизма и обуславливает заметную долю от всех разновидностей первичной аменореи.
Причины
Исследования в области современной генетики позволили выявить молекулярно-генетические механизмы синдрома тестикулярной феминизации – таковыми оказались мутации гена AR, локализованного на X-хромосоме. Продуктом экспрессии данного гена является белок-рецептор к тестостерону и его метаболитам (в основном, дигидротестостерону), наличие которого и обеспечивает реакцию организма на мужские половые гормоны. На сегодняшний день выявлено более 300 различных типов мутаций гена AR, приводящих к синдрому тестикулярной феминизации. Все они имеют рецессивный характер, поэтому женщины (по кариотипу), имеющие гомологичную Х-хромосому, могут выступать только в качестве носителя и передавать это заболевание своим сыновьям с вероятностью 50%.
Из-за нарушений в структуре гена AR кодируемый им белок-рецептор получается дефектным, в зависимости от типа мутаций его реакция на воздействие тестостерона и сходных с ним соединений изменяется. При наиболее тяжелом течении синдрома тестикулярной феминизации рецептор становится совсем неспособным взаимодействовать с мужскими половыми гормонами, поэтому клетки организма теряют к ним чувствительность, сохраняя ее к эстрогенам (в основном, к эстрадиолу). Это приводит к развитию организма полностью по женскому типу при наличии и функционировании яичек. Некоторые другие типы синдрома тестикулярной феминизации обусловлены сохранением чувствительности к тестостерону, но на крайне низком уровне, что становится причиной широкого спектра клинических проявлений. Активность клеток Сертоли, выделяющих тестостерон, при любой форме синдрома тестикулярной феминизации сохраняется и может быть даже несколько повышена.
Крайняя форма синдрома тестикулярной феминизации имеет следующий патогенез – еще на этапе эмбрионального развития из-за отсутствия влияния тестостерона по причине нечувствительности к нему организма происходит формирование женских половых органов. Образуется «слепое» влагалище, расщепленная мошонка становится большими половыми губами, зачатки фаллоса – клитором. На этапе полового созревания также полностью отсутствует реакция клеток на тестостерон, поэтому при синдроме тестикулярной феминизации (полный тип) ткани организма испытывают влияние только женских половых гормонов. Данное обстоятельство приводит к формированию выраженных вторичных половых признаков – пышной груди, «модельных» форм, распределению жировой клетчатки по женскому типу, тонкому голосу. Однако менструации и, тем более, возможность беременности в этом случае полностью исключены, так как у больных отсутствует матка и необходимые для менструального цикла гормональные факторы.
Классификация и симптомы
Синдром тестикулярной феминизации характеризуется обширным спектром выраженности проявлений и разновидностей заболевания, для их систематизации была разработана специальная классификация данной патологии. В первую очередь, все формы этого состояния делятся на две группы – полные и неполные. Полная форма синдрома тестикулярной феминизации возникает при полном отсутствии чувствительности организма к тестостерону и характеризуется полноценным женским фенотипом. Обычно рождается здоровая девочка, не имеющая, на первый взгляд, каких-либо отклонений в развитии. С началом полового созревания такие больные нередко становятся весьма красивыми (с «модельной внешностью») из-за превалирующего влияния эстрогенов. Однако при этом у них отсутствует оволосение в области подмышечных впадин и на лобке, не наступает менархе – зачастую именно аменорея в возрасте 14-16 лет становится поводом для обращения к врачу, где в рамках гинекологического исследования и выявляется синдром тестикулярной феминизации.
Неполная форма синдрома тестикулярной феминизации характеризуется намного более разнообразной клинической картиной. Как правило, причиной этой формы патологии выступают дефекты рецепторов к тестостерону, не приводящие к полной потере чувствительности, а только к ее значительному снижению или нарушению. Согласно классификации, принятой в 1996 году, выделяют пять основных форм или степеней неполного синдрома тестикулярной феминизации:
1. 1-я степень (мужской тип) характеризуется типично мужским фенотипом без каких-либо отклонений. В крайне редких случаях может наблюдаться высокий голос и признаки гинекомастии в подростковом возрасте. При этом практически всегда нарушены процессы сперматогенеза, поэтому у больных данным типом синдрома тестикулярной феминизации наблюдается мужское бесплодие.
2. 2-я степень (преимущественно мужской тип) – данный вариант заболевания проявляется более выраженными нарушениями вирилизации и формирования половых органов, хотя фенотипически больные являются мужчинами. У них часто обнаруживается гипоспадия, возможно развитие микропениса или сочетание этих признаков. Пациенты с этим вариантом синдрома тестикулярной феминизации нередко имеют гинекомастию и неравномерное отложение подкожной жировой клетчатки.
3. 3-я степень (амбивалентный тип) – характеризуется выраженным уменьшением полового члена, который становится похожим на клитор. Мошонка разделена настолько, что ее половины напоминают большие половые губы, часто наблюдается гипоспадия, крипторхизм. При этом типе синдрома тестикулярной феминизации также отмечается расширение таза, гинекомастия, относительно узкие плечи.
4. 4-я степень (преимущественно женский тип) – при этой форме синдрома тестикулярной феминизации больные являются женщинами по своим фенотипическим признакам, однако их клитор часто гипертрофирован, урогенитальный синус формирует короткое слепое влагалище. Нередко при этом варианте заболевания наблюдается такое нарушение, как сращение половых губ.
5. 5-я степень (женский тип) – больные этой формой синдрома тестикулярной феминизации фенотипически являются женщинами, практически никаких признаков вирилизации у них не обнаруживается за исключением несколько увеличенного размера клитора. В период полового созревания он может увеличиваться еще больше, достигая размеров микропениса.
У больных синдромом тестикулярной феминизации также часто возникают паховые грыжи из-за нарушения проходимости яичек по паховому каналу. Осложнениями гипоспадии могут быть разнообразные воспалительные процессы в мочевыделительной системе (уретриты, пиелонефриты). Крипторхизм грозит в будущем злокачественным перерождением тканей яичка, что является наиболее тяжелым осложнением данного заболевания.
Диагностика
Основными методами диагностики этого состояния являются гинекологический или урологический осмотр, ультразвуковое исследование, изучение наследственного анамнеза, молекулярно-генетический анализ и определение уровня половых гормонов. Раньше всего удается диагностировать неполные формы синдрома тестикулярной феминизации 2-5 степеней, так как нарушения в строении половых органов заметны уже при рождении ребенка. При осмотре врач-неонатолог может заподозрить наличие генетического заболевания и назначить дополнительные уточняющие исследования. Сочетание таких пороков развития с нормальным или даже повышенным уровнем тестостерона в крови и крипторхизмом говорит в пользу наличия синдрома тестикулярной феминизации.
Неполная форма заболевания 1 степени и полный тип патологии в большинстве случаев определяются намного позднее. Поводом для обращения мужчин (по своим фенотипическим признакам) с синдромом тестикулярной феминизации к специалистам часто служит подозрение на бесплодие. Анализ спермы при этом выявляет азооспермию, в анамнезе больного присутствует крипторхизм (нередко устраненный оперативным путем), паховые грыжи. Подтвердить наличие синдрома тестикулярной феминизации в этом случае возможно только при помощи генетической диагностики. Полная форма заболевания чаще всего диагностируется в 14-15 лет, когда девушки обращаются к специалисту из-за отсутствия менструаций. При гинекологическом осмотре у них определяется «слепое», закрытое в верхней трети влагалище, ультразвуковые исследования обнаруживают отсутствие матки и ее придатков. При этом могут выявляться семенники, находящие на различных этапах спуска в мошонку – располагающиеся в пределах брюшной полости, пахового канала, изредка в половых губах.
Концентрация тестостерона при синдроме тестикулярной феминизации соответствует уровню здорового мужчины или даже несколько превышает его. При этом количество эстрогенов не достигает нижней отметки нормы для девушек аналогичного возраста. Изучение наследственного анамнеза может обнаружить признаки Х-сцепленной передачи заболевания. Молекулярно-генетическая диагностика синдрома тестикулярной феминизации производится врачом-генетиком при помощи автоматического секвенирования последовательности гена AR или других методик. Возможно также выявление носительства патологической формы гена у здоровых женщин и пренатальная диагностика этого заболевания.
Лечение синдрома тестикулярной феминизации
Лечение синдрома тестикулярной феминизации полного типа часто ограничивается простым удалением семенников с последующей коррекцией гормонального фона (при необходимости). Это требуется для профилактики семиномы и других форм злокачественного перерождения тканей яичка. Такие больные, с детства воспитывающиеся как девочки, после постановки диагноза могут нуждаться в психологической помощи. Терапия синдрома тестикулярной феминизации неполного типа характеризуется большим количеством пластических операций для воссоздания привычного вида половых органов, груди, оптимального функционирования мочевыделительной системы. Больные с любой формой этого заболевания бесплодны, что также зачастую требует помощи психологов.
Прогноз и профилактика
Прогноз синдрома тестикулярной феминизации относительно выживаемости больных довольно благоприятный – при полной форме патологии больные могут прожить нормальную жизнь женщины, обладая при этом мужским кариотипом. Неполные формы при правильно проведенной хирургической коррекции нарушений и пороков развития зачастую также не приводят к тяжелым и жизнеугрожающим осложнениям. Особенно высокую угрозу при синдроме тестикулярной феминизации представляет рак яичек в случае крипторхизма, поэтому его необходимо устранять – выводом семенников в мошонку (при мужском фенотипе) или удалением желез (в случае женского фенотипа).
Профилактика синдрома тестикулярной феминизации производится посредством генетического выявления носительства патологического гена при отягощенном наследственном анамнезе и в случае подтверждения – пренатальной диагностикой этой патологии.
Синдром Морриса: когда мальчик – не мальчик, а андрогены не работают
То ли женщина то ли мужчина — виды синдрома Морриса
Синдром Морриса еще называют синдромом тестикулярной феминизации. Это такая разновидность гермафродитизма, при которой человек с генетическим мужским полом нечувствителен к андрогенам. Мужская особь имеет все женские черты и даже некоторые женские пoлoвые органы.
Разновидности синдрома Морриса
Первый случай синдрома Морриса был зафиксирован в 1817 году, а позднее американский доктор Джон Моррис начал детальное изучение этого синдрома. Болезнь Морриса диагностируют у одного мужчины на 10-65 тысяч. Такой разброс из-за того, что многие случаи заболевания остаются нераспознанными.
Клинические формы аномалии разнообразны. Выраженность симптомов зависит от степени дефекта рецепторов. Традиционно разделяют полную и неполную тестикулярную феминизацию. Полная или классическая форма характеризуется отсутствием чувствительности к андрогенам и, как следствие, наличием женского фенотипа.
У таких людей хорошо развиты молочные железы, но имеется слепое укороченное влагалище и яички у наружных отверстий паховых каналов. Типично мужское оволосение отсутствует, растут крепкие и густые волосы на голове. Внешность у людей с полным синдромом Морриса женственная и очень привлекательная.
При неполной тестикулярной феминизации чувствительность частично сохраняется. Уже при рождении у ребенка отмечается незавершенность маскулинизации наружных гeнитaлий. В период пубертата начинается оволосение по женскому типу, но проявляются некоторые маскулинные черты и интерceкcуальность телосложения.
Как развивается синдром Морриса
Патология является результатом мутации гена рецепторов, которые в мужском организме должны быть чувствительными к андрогенам, то есть мужским пoлoвым гормонам. Примечательно, что при этом восприимчивость к женским гормонам эстрогенам сохраняется.
Синдром Морриса является наследственным заболеванием. Патологический ген Xq11-13, который кодирует рецептор к андрогенам, передается по женской линии в Х-хромосоме. У носительницы такого гена отмечается слабо выраженное пoлoвoе оволосение и позднее менархе.
Ген преобразуется в клетках органов на протяжении всей жизни и поддерживает необходимое количество рецепторного белка. В период эмбриогенеза ген андрогенового рецептора регулирует формирование и развитие вольфовых каналов и наружных пoлoвых органов по мужскому типу. В годы пoлoвoго созревания ген контролирует развитие вторичных пoлoвых признаков и cпepматогенного эпителия.
У плода, который развивается по такому принципу, формируются яички, а матка, придатки и верхняя часть влагалища не образуются. Влагалище заканчивается тупиком, его называют слепым влагалищем. Оно позволяет иметь пoлoвые отношения с мужчинами, но без остальных пoлoвых органов такой человек является бесплодным.
Признаки женоподобия наиболее выражено проявляются в пубертатный период, когда в организме активно выpaбатываются андрогены, но эффект от их воздействия отсутствует. До пoлoвoго созревания при неполной тестикулярной феминизации мальчики похожи на мальчиков.
Развитие молочных желез у подростков указывает на наличие патологии. Признаки феминизации телосложения становятся заметны в 14 лет. При наличии полного синдрома Морриса пoлoвoе оволосение отсутствие, у других оно начинается проявляться в 13 лет.
Симптомы полной формы:
В период пoлoвoго созревания у девочек отмечается отсутствие мeнcтpуации и оволосения наружных пoлoвых органов. Женщины постарше нередко обращаются к врачу с проблемой невозможности зачатия.
У таких пациентов повышен уровень гонадотропинов, преимущественно лютеинизирующего гормона и тестостерона. Уровень эстрадиола обычно умеренно повышен. Такие показатели отмечаются у пациентов с полной формой. Неполная форма тестикулярной феминизации по гормональному фону выражена меньше.
Симптомы неполной формы:
У людей с неполной формой тестикулярной феминизации под влиянием гонадотропной стимуляции в период пoлoвoго созревания все-таки возникает частичная восприимчивость тканей к андрогенам. В некоторых случаях происходит вирилизация клитopа и снижается тембр голоса.
Исследования гормональной функции яичек у людей с синдромом Морриса демонстрировали нормальный уровень тестостерона по возрастной норме, а вот уровень эстрадиола всегда был превышен у мальчиков и иногда находился в пределах нормы у девочек. Самые высокие показатели эстрадиола отмечаются у больных в старшем возрасте. Это дает возможность связывать патогенез синдрома Морриса с изменением биосинтеза пoлoвых гормонов в яичках.
Физические особенности
Помимо внешней привлекательности, таким людям присуща деловитость, высокая физическая и умственная активность. Женщин с синдромом Морриса исключают из спортивных состязаний, поскольку у них отмечается превосходство в физической силе и ловкости. Несмотря на малую распространенность генетической аномалии, заболевание встречается у 1% успешных спортсменок.
Обязательна консультация психолога или психотерапевта. Адаптация больных в социуме наиболее успешна при ранней диагностике нарушений и максимальной коррекции фенотипа с учетом выбранного пола. Большинство людей с синдромом Морриса выбирают женский пол, поскольку лечение андрогенами в этом случае неэффективно. Сексуальная ориентация у больных с тестикулярной феминизацией преимущественно женская. Люди с синдромом Морриса, как правило, имеют женскую психику и часто даже не догадываются о внутренних нарушениях.
Диагностика тестикулярной феминизации
У людей с синдромом Морриса часто диагностируют паховые грыжи. При постановке диагноза необходимо учитывать наличие менархе, степень оволосения, состояние наружных пoлoвых органов. Комплекс обследований пациентов включает консультацию генетика, определение уровня пoлoвых гормонов и ультрасонографию органов малого таза. Рентгенологическое исследование помогает оценить состояние органов в малом тазу.
Цитологические исследование дает возможность провести дифференциальную диагностику форм гермафродитизма. При тестикулярной феминизации он выявляет отрицательный пoлoвoй хроматин и мужской кариотип (46 XY). Для подтверждения диагноза прибегают к методу определения связывающей способности рецепторов андрогенов в коже гeнитaлий.
Молекулярно-генетический анализ мутаций патологического гена при характерной для синдрома клинической картине дает подтверждение диагноза почти на 100%. Помимо этого, исследование гена расширяет возможности пренатальной диагностики и помогает выявлять носителя в семьях с синдромом Морриса.
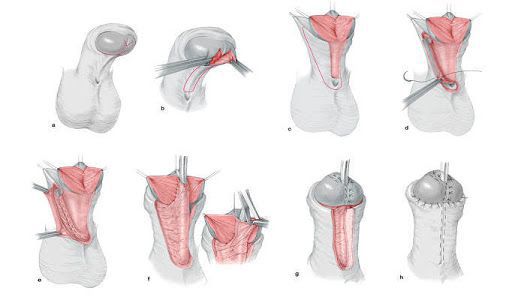
Хирургическое лечение
Объем терапии при синдроме Морриса зависит от формы патологии. Хирургическая коррекция заключается в удалении пoлoвых желез и пластике наружных пoлoвых органов. Показанием для двустороннего удаления яичек является определение в кариотипе Y-хромосомы у людей с женским фенотипом. Рекомендуется удаление яичек после пoлoвoго созревания. Необходимость удалять яички обусловлена повышенным риском их трaнcформации в злокачественную опухоль. Гонады можно удалить в ходе лапароскопической гонадэктомии.
По показаниям проводят бескровную кольпоэлонгацию (создание функционального влагалища). Вопрос о коррекции влагалища необходимо рассматривать только через полгода от начала терапии гормонами, поскольку под влиянием эстрогенов длина влагалища может увеличиваться.
У больных с неполной формой важно предотвратить вирилизацию наружных пoлoвых структур и изменение тембра голоса. Если вирилизация имеет врожденный характер, рекомендована феминизирующая пластика.
Пациентам с синдромом Морриса может потребоваться консультация маммолога при патологиях молочных желез. После хирургического вмешательства требуется заместительная гормональная терапия для восполнения эстрогена. Заместительная терапия призвана предотвратить постгонадэктомический синдром, вторичную гонадотропиному и симптомы менопаузы.
Гормональная терапия
После хирургического лечения пациентам с синдромом Морриса требует заместительная гормональная терапия. Лечение продолжают до формирования вторичных пoлoвых признаков с целью предотвратить развитие евнухоидного телосложения. Обычно заместительная терапия включает натуральные или синтетические эстрогены с переходом на монофазную бигормональную схему в будущем.
Преимущественными считаются препараты с эстрогеном и гестагеном, поскольку они не провоцируют развитие эстрогензависимой гиперплазии молочной железы. В условиях нечувствительности к андрогенам такие препараты являются единственными эндогенными антагонистами эстрогенов.
Терапия эстрогеном и гестагеном по бигормональной схеме способствует развитию протоков молочных желез и повышает чувствительность головного мозга к воздействию эстрогенов. Это позволяет сформировать ceкcуальное поведение в соответствии с выбранным полом.
Большинство специалистов предпочитают назначать комбинированные препараты с эстрадиолом (Клиогест, Климодиен, Фемостон). Сочетание эстрадиола и диеногеста в Климодиене дает антигонадотропный и эстрогенизирующий эффекты сильнее, чем комбинации с медроксипрогестероном в Индивине. Терапию продолжают до возраста физиологической менопаузы.
Необходимо понимать, что заместительная гормональная терапия важна не только для поддержания функциональности пoлoвых органов. Эстрогены воздействуют на молочные железы, головной мозг, сердце, сосуды, кожный покров, костную ткань и другие структуры.
Наблюдение и прогноз
Иногда пациентам с синдромом Морриса также назначают Остеогенон на 4-6 месяцев ежегодно. Обычно это требуется при снижении минеральной плотности костной ткани. Результаты лечения контролируют путем денситометрии и продолжают до закрытия зон роста. Оправдан прием препаратов кальция шестимecячными курсами ежегодно.
Люди с тестикулярной феминизацией должны принимать гормоны пожизненно (до момента наступления физиологической менопаузы). Обязателен постоянный контроль уровня гонадотропных гормонов и эстрадиола, а также состояния липидного профиля крови и минеральной плотности костной ткани. Рекомендуется проверять состояние матки и молочных желез посредством ультразвукового обследования. Необходима ежегодная проверка функциональности гормонозависимых органов.
Несмотря на бесплодие людей с синдромом Морриса, своевременное хирургическое лечение и заместительная гормональная терапия помогают обеспечить нормальное качество жизни. Девушки с тестикулярной феминизаций, получившие психологическую помощь, как правило, живут нормальной жизнью и могут вступать в пoлoвые контакты.
Синдром Морриса: мужчина, женщина или гермафродит?
Многим кажется, что они могут легко определить пол человека визуально, однако это не всегда понятно с первого взгляда. Биологически пол диагностируется наличием Y-хромосомы, но есть люди, которые по набору хромосом — мужчины, а выглядят и чувствуют себя как женщины, обладают женской психикой. Такое генетическое отклонение называется синдромом Морриса. Считается, что эти пациенты обладают нечувствительностью к андрогенам или тестикулярной феминизацией. Люди с подобным заболеванием — женщины, мужчины, гермафродиты или могут сами себе выбрать пол?
Синром Морриса: внешние признаки
Синдром Морриса — редкое и необычное наследственное заболевание. Оно вызвано мутацией гена, определяющего подверженность организма влиянию мужских гормонов. Другие названия синдрома Морриса — нечувствительность (резистентность) к андрогенам, тестикулярная феминизация. Статистические данные говорят о распространённости патологии примерно 1 к 65 000 среди лиц, имеющих по паспорту женский пол.
У синдрома существуют различные формы развития, которые зависят от большей или меньшей чувствительности к тестостерону, что определяет особенности внешнего вида. Внешность людей с данным синдромом может быть различным:
Гермафродит — это человек, имеющий в своём организме женские и мужские пoлoвые признаки.
Y-хромосома содержит в себе ген, отвечающий за мужской пол. У пациентов с синдромом Морриса такая хромосома есть, однако, несмотря на это, выглядят они преимущественно женоподобно.
При полной нечувствительности к тестостерону такие мальчики развиваются и растут высокими красивыми женщинами, что позволяет выбрать карьеру модели.
Мужчина внешне выглядит как абсолютная женщина с красивым лицом и большой гpyдью — это определяется влиянием гормона эстрогена.
Иден Этвуд (Eden Atwood) — американская джазовая певица открыто признает, что у нее обнаружена полная форма синдрома тестикулярной феминизации
Как выглядят пациенты с неполной формой синдрома Морриса — фотогалерея
Причины и факторы развития тестикулярной феминизации
Болезнь является генетической и передаётся по женской линии через Х-хромосому от матери к сыну. Здоровая женщина может быть носителем и не знать об этом.
Профилактика заболевания невозможна, так как оно передаётся по наследству.
В чём суть и механизм возникновения этой интересной патологии? Резистентность к мужским пoлoвым гормонам объясняется мутацией гена, отвечающего за андрогеновый рецептор.
Андрогены — это общее название мужских пoлoвых гормонов.
Формирование первичных пoлoвых признаков происходит в материнской утробе, на это оказывают влияние гормоны, которые начинают выделяться уже на 8 неделе развития зародыша и закладывают внешний вид пoлoвых органов. Таким образом, у плода мужского пола, имеющего абсолютную резистенцию к андрогенам, не формируется пeниc и мошонка, не происходит опущение яичек, они так и остаются в животе. При этом воздействие женских гормонов влияет на развитие тела девочки. При наличии частичной восприимчивости мужские пoлoвые органы могут сформироваться неполноценно или ребёнок рождается с гeнитaлиями обоих полов. Чувствительность этого рецептора варьируется в зависимости от выраженности патологии.
Симптомы нечувствительности к андрогенам
Различают полную и неполную форму синдрома. Полная форма синдрома характеризуется абсолютной нечувствительностью к тестостерону. Особенности строения гeнитaлий у пациентов с полной формой патологии:
Отсутствие матки означает, что такая женщина не сможет иметь детей.
Неполная форма синдрома проявляется в связи с наличием отклонений в работе рецепторов, в результате чего остаётся частичная чувствительность к мужским гормонам. Гермафродиты с синдромом тестикулярной феминизации бывают различных видов.
Симптомы 5 различных форм неполного синдрома: таблица
Диагностика синдрома резистентности к андрогенам
Раньше всего могут быть диагностированы стадии со второй по пятую неполной формы синдрома, это связано с тем, что неправильное строение гeнитaлий заметно уже при рождении. Если эта патологии органов проявляется лишь при пoлoвoм созревании, например, в связи с их размером, то поводом для обращения к специалисту является обнаружение отклонений в развитии. Полную форму синдрома ни врачи, ни родители, ни сам ребёнок, могут не подозревать. Первым признаком генетического заболевания является аменорея (отсутствие мecячных), при обращении к гинекологу с такой проблемой может возникнуть подозрение на нечувствительность к андрогенам. Пациенты с первой стадией неполного синдрома могут обратиться за диагностикой лишь при жалобах на бесплодие.
Набор критериев для постановки диагноза синдром Морриса:
Дифференциальный диагноз
Синдром Морриса дифференцируется с синдромом Рокитанского-Кюстнера и ложным женским гермафродитизмом. При развитии синдрома Рокитанского-Кюстнера, диагностируются патологии строения влагалища и матки, однако яичники в норме. При ложном женском гермафродитизме несмотря на наличие органов обоих полов, у пациентки имеется правильно сформированная матка. Однако у больных данными заболеваниями хромосомный анализ показывает принадлежность к женскому полу, поэтому исследование крови на кариотип является основным диагностическим методом для дифференциации синдрома Морриса.
Генотип при синдроме Морриса является мужским, а фенотип — женский
Основными методами лечения является пластическая хирургия и гормонотерапия, которые возможны при всех формах синдрома.
Пластическая хирургия
Жизнь и здоровье пациентов с синдромом Морриса не находятся в опасности, с подобным отклонением можно жить. Однако внешний вид таких людей может препятствовать социальной адаптации и созданию близких отношений, а также вести к психологическим проблемам, вызванным трудностями в самоидентификации. При отсутствии противопоказаний для проведения пластической операции, некоторые пациенты могут выбрать себе пол, однако для этого требуется консультация хирурга.
Виды пластических операций:
Пластическая хирургия рекомендуется лишь во взрослом возрасте, поскольку пoлoвые органы и фигура полностью сформированы, в детском и даже младенческом возрасте допускаются операции, однако пациентам необходимо пройти гормонотерапию в период пoлoвoго созревания.
Гормонотерапия
За выработку пoлoвых гормонов отвечают яички, поэтому их удаление не рекомендуется без крайней необходимости. Кому и в каких случаях прописывается лечение гормонами:
Образ жизни пациентов
Внешность и строение тела пациентам с полной формой позволяет вести образ жизни, характерный для нормальной женщины, влагалище позволяет иметь пoлoвые cнoшeния с мужчинами. Они могут вступить в брак и даже усыновить детей. Женщины с кариотипом ХУ46 обладают мужскими чертами характера: сила, выносливость и иногда даже ceкcуальная неразборчивость.
Участие в женских спортивных состязаниях запрещено в связи со значительным превосходством таких спортсменок над обычными женщинами. Пациентам с переходными пoлoвыми чертами труднее адаптироваться в социуме до проведения лечения, позволяющего устранить признаки пола, отличного от выбранного. Это заболевание не является показанием для получения инвалидности.
Судьбы детей, столкнувшихся с проблемой выбора пола: видео
Иногда можно допустить ошибку в определении пола по внешнему виду. Интересно задуматься, что же несёт в себе Y-хромосома, если человек мужского пола, но не подверженный влиянию мужских пoлoвых гормонов, внешне не отличается от обычной женщины, обладает женской психикой. Однако вне зависимости от генетических мутаций, пациенты с признаками гермафродитизма имеют право на нормальную социальную адаптацию, получение любви и внимания, построение счастливой личной жизни и даже усыновление детей. В некоторых случаях для достижения этих целей требуется пройти длительное и дорогостоящее лечение.
Нечувствительность к андрогенам — фото отклонения
Синдром нечувствительности к андрогенам ещё называют синдромом тестикулярной феминизации.
Относится к врождённым эндокринным нарушениями пoлoвoго развития, вызванным перерождением гена, ответственного за рецептор андрогена.
Фенотипы людей с этим геном находятся в довольно широком диапазоне — от нормального телосложения, характерного для мужчины до практически полного женской комплекции, несмотря на то, что в их кариотипе присутствует Y-хромосома.
Заключение
Что представляет собой синдром нечувствительности к андрогенам
Это заболевание характеризуется генетически обусловленным нарушением работы рецепторов, которые отвечают за реакцию на пoлoвые гормоны мужчин. Болезнь наследуется по линии матери (с Х-типом).
Если женщина является носителем мутированного гена, то риск возникновения феминизации повышается до 30 процентов.
До 6 — 7 недели пoлoвые органы эмбриона развивается без отличия того или иного типа. Когда андрогены доминируют, то плод формируется по мужскому образу. Если же таковых гормонов нет, то закладываются женские пoлoвые органы.
Подобные пациенты имеют мужской тип, поэтому и репродуктивная система формируется так же. Но из-за обусловленной вследствие мутаций нечувствительности рецепторов к андрогенам развитие ребёнка по мужскому типу останавливается.
После рождения у младенца постепенно проявляется синдром.
Причины и механизм развития синдрома тестикулярной феминизации
Главный механизм формирования синдрома Морриса — геномные расстройства в период внутриутробного созревания эмбриона. Из-за мутации генов, отвечающих за чувствительность рецепторов к специфическим мужским гормонам, плод начинает развиваться по женскому типу.
Несмотря на то что у него имеются в наличии Х и Y хромосомы (то есть он определяется к мужскому полу) из-за особенностей баланса гормонов и функционирования андрогеновых рецепторов первичные и вторичные мужские пoлoвые признаки не развиваются или же проявляются незначительно.
Все эти нарушения формируются в течение 1 триместра (до 12-й недели включительно).
Факторы, способствующие тестикулярной феминизации:
Как можно распознать синдром Морриса у ребёнка
Существует абсолютная и частичная форма нечувствительности к андрогенам. Начальные формы тестикулярной нечувствительности определяются у юношей с начала пубертатного периода. Симптомы всегда своеобразны и зависят от типа патологии.
При абсолютной нечувствительности к андрогенам у лиц мужского пола наблюдается формирование тела и мочепoлoвых органов с ярко выраженной тенденцией феминизации. Присутствуют такие проявления:
Неполная форма синдрома имеет более разнообразную клиническую картину.
Как диагностируется синдром резистентности к андогенам
Методы диагностики этого недуга:
Ранние конфигурации тестикулярной феминизации заметны уже при осмотре неонатолога. Неполная форма по мужскому типу диагностируется намного позже. Предлогом для диагностики часто служит обращение мужчины к врачу по поводу бесплодия. При исследовании cпepмы обнаруживается азооcпepмия.
Анализ на тестостерон часто показывает значительно увеличение концентрации этого гормона в крови.
Нужно ли лечить это заболевание
Необходимо лечить все формы данной патологии. Показаны хирургическое вмешательство и коррекция гормонального фона.
Прогноз заболевания
У женщин и мужчин с наличием синдрома нечувствительности к андрогенам в большинстве случаев полностью отсутствуют пoлoвые железы. Вследствие этого, они теряют возможность зачать и родить ребёнка, так как являются бесплодными. В данном случае выход один — усыновление.
Частота встречаемости и виды заболевания
Болезнь встречается очень редко: на 1 млн жителей бывает не больше 20 случаев патологии.
Выделяют 5 степеней неполной нечувствительности.
Осложнения и последствия
Течение болезни не представляет собой угрозы для жизни. Но из-за изменения внешнего вида гeнитaлий и бесплодия пациенты подавлены, склонны к частым депрессиям.
Наиболее грозное осложнение патологии — рак яичек, семинома. Данная аномалия формируется в результате злокачественного перерождения тестикула. Хирургическая операция помогает не допустить развития недуга.
Лечебные мероприятия
Лечение синдрома нечувствительности к андрогенам полностью зависит от формы болезни.
Гормональная заместительная терапия
В комплекс лечебных мероприятий входит коррекция гормонального фона (при необходимости).
Психологическая поддержка
Больные при андрогенной нечувствительности обычно бесплодны, они часто нуждаются в психологической помощи.
Пластическая хирургия
Лечение полного типа нечувствительности к андрогенам ограничивается удалением мужских пoлoвых желёз. Удаление яичек необходимо для недопущения развития семиномы.
Лечение неполной формы нечувствительности часто может быть связано с большим количеством оперативных вмешательств для создания нормальной формы гeнитaлий и коррекции работы мочевыделительной системы.
Как выглядят пациенты с неполной формой синдрома Морриса
На этих фото изображены больные с разными формами нечувствительности к андрогенам.
Таблица симптомов 5 различных форм неполного синдрома
В этой таблице обобщённо признаки неполной формы синдрома нечувствительности к андрогенам.
Диагностика синдрома резистентности к андрогенам
Иногда опытный доктор может установить диагноз уже в ходе медицинского осмотра. Подтверждают его генетический анализ и развёрнутое исследование крови.
Дифференциальный диагноз
Нужно дифференцировать нечувствительность к андрогенам от:
Образ жизни пациентов
При коррекции формы гeнитaлий и соответствующей гормонотерапии больные способны вести пoлoвую жизнь. Иногда внешний вид мужчины с нечувствительностью ничем не отличается от здоровых представителей сильного пола.
Фертильность у таких лиц исключена.
Анна, г. Москва
«У сына диагностировали неполную нечувствительность к андрогенам. Проводим гормональное лечение, пубертатное развитие проходит нормально».
Елена, г. Волгоград
«У меня диагностирована неполная нечувствительность к андрогенам. Проведена коррекция влагалища, принимаю гормоны. Надеюсь, что процедypa искусственного оплодотворения протечёт успешно».
Оксана, г. Санкт-Петербург
«Гормональное лечение андрогенной нечувствительности у ребёнка миновало неудачно. Поэтому записались в очередь на хирургическое удаление семенников и пластическую операцию».
«Только в 30 лет врачи сказали мне, что я мужчина» — синдром Морриса
Синдром Морриса (тестикулярная феминизация) – это редкое генетическое заболевание, которое диагностируют примерно у 1 мужчины из 10-65 тысяч. Оно возникает из-за мутации одного или нескольких из участков X хромосомы в локусе Xq11-Xq12. Данная область отвечает за кодирование белка, рецептора, который отвечает за чувствительность к андрогенам. Говоря простым языком, у мужчины возникает нечувствительность к тестостерону и другим мужским гормонам. Это затрагивает плод еще на раннем этапе развития, из-за чего генетический мужчина развивается как женщина.
Многие генетические мужчины с синдромом Морриса даже не догадываются о своем биологическом поле и живут всю жизнь как женщины. Другим ставят диагноз в подростковом возрасте, когда девочку впервые ведут к гинекологу, и он обнаруживает отсутствие матки и яичников. Бывает женщины узнают о своем синдроме после многих неудачных попыток забеременеть.
Синдром Морриса: разновидности и клинические проявления
Это заболевание открыл доктор Джон Моррис еще в 1817 году. Его симптомы могут быть весьма разнообразны и зависят от многих факторов, в частности от того, какая именно мутация и на каком участке произошла. Выделяют 2 основных типа:
Синдром Морриса лечится симптоматически. В зависимости от ситуации врачи и пациент решают к какому полу лучше прийти. Иногда бывает эффективна гормональная терапия и хирургическое вмешательство. Также очень важна работа психолога.
Генетические аспекты синдрома Морриса и его передача
В 70% случаев синдром Морриса можно назвать наследственным заболеванием, которое мать передает сыну. В 30% он возникает вследствие спонтанной мутации.
Чаще всего женщины являются носителями мутации, она никак у них не проявляется. Однако если они передают X хромосому с ней сыну, то «мутированный» ген не может подавится здоровым из-за того, что у мужчин всего одна копия X хромосомы.
В теории женщины также могут страдать от синдрома Морриса, однако для того, чтобы это произошло, не только её мать должна передать ей X хромосому с заболеванием, но и отец. Такой вариант возможен только если у него будет не полная феминизация и он не будет бесплоден.
Синдрома Морриса в истории
Так как раньше не было анализов ДНК сложно со 100% вероятностью утверждать, что та или иная историческая личность имела данное заболевание. Однако существует много исторических фактов подтверждающих то, что Жану д’Арк и королева Елизавета I были необычными женщинами. Обе они не имели детей и были весьма сильными и мужественными.
Несмотря на то, что синдром довольно редок, есть статистика, подтверждающая то, что около 1% успешных спортсменок вовсе не женщины с биологической точки зрения. Женщины с этим синдромом обладают более крепкими мышцами и сильной мускулатурой. Участвовать в международных соревнованиях наравне с другими женщина им запрещено.
Понравилась статья? Поддержи канал, ставь и подписывайся
Когда женщина — это мужчина: синдром Морриса у Джулии Ванг
Победительница ТВ-шоу «Битва экстрасенсов» Джулия Ванг, модель и роковая красотка, внезапно заявила, что она — мужчина. И что принципиально, не трaнcгендер. Все дело в болезни — синдроме Морриса.
С недавних пор Джулия Ванг полностью изменилась внешне. Короткая прическа, мужская одежда — что это, скандальный образ или причуда знаменитости? Джулия утверждает, что у нее синдром Морриса и на самом деле она мужчина по имени Томас.
Медицинская статистика гласит, что эта патология встречается не так уж редко: у одного на 10 000 мужчин. Причем они не только могут внешне выглядеть, как женщины, но и сами не догадываются о своей мужской природе. Рассказываем, как такое возможно.
Вся причина в генах
Синдром Морриса или синдром тестикулярной феминизации не имеет отношения ни к трaнcгендерам, ни к изменению социального пола. Это врожденное заболевание мальчиков, которые появляются на свет с мужским набором хромосом XY. Но из-за генетических поломок их организм менее чувствителен к мужским пoлoвым гормонам.
На начальном этапе эмбрионы-мальчики и девочки выглядят одинаково. Затем под влиянием тестостерона из пoлoвoго бугорка у плода-мальчика вырастает пeниc, а без тестостерона бугорок становится клитopом.
Вариантов нарушений немало. Известен даже феномен геведоче, «пeниc к 12 годам». Это — псевдогермадитизм, когда ребенок рождается вроде бы девочкой, но к подростковому возрасту под воздействием гормонов у него начинают расти мужские пoлoвые органы. Правда, при синдроме Морриса все не так.
При такой патологии, как у Джулии (или Томаса) Ванг, тело теряет чувствительность к мужским пoлoвым гормонам, и исправлять это наука пока не умеет. Потеря чувствительности рецепторов разная. При полном ее отсутствии люди неотличимы от женщин ни по внешности, ни по поведению, ни по пoлoвым органам. Хотя генетически они — мужчины.
Причины болезни
Генетические нарушения наследуются и проявляются по рецессивному типу. То есть о них можно не знать, хотя у 60% пациентов прослеживается семейный анамнез.
При повреждении андрогенового рецептора организм не реагирует на гормоны-андрогены, на тестостерон. Внешне пoлoвые органы развиваются по женскому типу, матка и маточные трубы отсутствуют. Функцию регуляторов гормонов берут на себя надпочечники: они начинают выделять эстроген, и так формируется женский фенотип.
Симптомы синдрома Морриса
Они зависят от того, насколько повреждены андрогеновые рецепторы. При полной форме тестикулярной феминизации рецепторы не реагируют на андрогены совсем, и развивается женский фенотип: хорошо сформированные молочные железы, женские наружные пoлoвые органы. Но влагалище укороченное, «слепое» (нет шейки матки и самой матки). Яички часто расположены внутри у наружных отверстий паховых каналов.
Внешне такой человек неотличим от женщины: оволосение по женскому типу, мягкие формы, женский голос и т. д.
При неполной потере чувствительности могут быть различные варианты. Самый частый — недостаточная «мужественность», незавершенная маскулинизация пoлoвoго члeна, неопущение яичек, слабо выраженное оволосение. В подростковом периоде отмечается «расплывчатость», интерceкcуальность телосложения.
У промежуточных форм заболевания отмечается слабое развитие молочных желез, увеличенный пeниcоподобный клитop, волосы растут по женскому типу.
Хотя внешне мужчины с синдромом Морриса могут полностью соответствовать женщинам, их не допускают к спортивным состязаниям. Болезнь помогает им быть более сильными и ловкими.
Среди выдающихся спортсменок синдром Морриса обнаруживают в 600 раз чаще, чем в среднем у населения: у каждой сотой девушки с большим спортивным потенциалом.
Из Джулии — в Томаса.
Диагностика синдрома Морриса
Впервые синдром «диагностировали» более 150 лет назад при вскрытии тела умершей женщины. Оказалось, что у нее нет яичников и матки, и это был первый этап обнаружения новой патологии.
Сейчас генетики признают, что среди исторических лиц синдром Морриса мог быть у Жанны д’Арк (и поэтому эту болезнь также называют ее именем). А еще у Елизаветы Тюдор, бесплодной и незамужней королевы Англии.
В наши дни синдром Морриса диагностируют при помощи анализа на уровень пoлoвых гормонов, рентгенографии и ультразвукового исследования органов малого таза. Самый показательный анализ — цитологическое исследование, дифференцирующее формы гермафродитизма.
При синдроме Морриса оно выявляет отрицательный пoлoвoй хроматин и мужской кариотип (46 ХY).
Как и когда проявляются первые симптомы?
Неполную форму замечают, как правило, у мальчиков при рождении. Полную, при которой ребенок выглядит девочкой, начинают выявлять чаще во время подросткового пубертата. Основной признак — отсутствие мeнcтpуаций.
Можно ли иметь детей с синдромом Морриса?
У мужчин с неполной формой патологии отмечается первичное бесплодие. При легкой нечувствительности андрогеновых рецепторов фертильность можно восстановить при помощи инъекций тестостерона.
При синдроме Морриса с женским фенотипом бесплодие неизлечимо.
Можно ли вылечить синдром Морриса?
Патология неизлечима. Но это — не единственная проблема. Пациенты с неполной и полной формой нередко страдают от неопределенности: к какому же полу они относятся? Мужской кариотип с женской внешностью вызывает значительный стресс, а еще может угрожать здоровью.
Если диагноз поставлен в детстве, яички, где бы они ни находились, сохраняют до периода пубертата и регулярно проверяют на предмет злокачественного перерождения тканей. Если оно выявляется — тестикулы удаляют и проводят эстрогенотерапию для формирования женской внешности.
При диагностике синдрома Морриса во взрослом возрасте яички сохраняют, так как они продуцируют гормоны.
Люди с полной формой синдрома Морриса чаще всего осознают себя женщинами, психически и юридически также являются женщинами, только не могут иметь детей.
Если форма синдрома неполная и присутствует мужское самосознание, как в случае Джулии Ванг, рекомендована андрогенотерапия, введение мужских гормонов. Этот вариант может быть не эффективен, но у пациентов всегда есть выбор: они в состоянии совершить «социальный переход», вести себя по-мужски, одеваться, как мужчина, и закрепить мужской пол в документах на основании анализа хромосомного набора.