Терапия что это значит
Что такое терапия?
Автор материала
Профессор Капранов С.А. — Доктор медицинских наук, дважды Лауреат Государственных Премий Правительства Российской Федерации в области науки и техники, Лауреат Премии Ленинского Комсомола, автор более 350 научных работ по медицине, 7 монографий, и 10 патентов на изобретения по медицине, за 30 лет личного опыта провел более чем 10 000 различных эндоваскулярных операций
Во врачебной практике терапией принято называть раздел клинической медицины, изучающий причины и предпосылки возникновения заболеваний внутренних органов человека, механизмы и специфику развития этих недугов, симптоматику, способы и методы их диагностики, профилактики и лечения. Терапия является областью медицины, в которой при лечении заболеваний используют только консервативные (неинвазивные) методы. Все без исключения методы лечения, используемые в терапии, носят название консервативных. И это не только медикаментозные препараты. К таким методикам также относят соблюдение режима питания, отдыха, труда, физиотерапевтические методы, а также необходимость санаторно-курортного лечения.

Кроме того, в медицине выделяют так называемую этиотропную терапию,которая занимается выявлением непосредственно причин заболеваний. Комплексы мер патогенетической терапии занимается изучением и выявлением механизмов развития болезней. Паллиативная (симптоматическая) терапия используется при устранении некоторых симптомов заболеваний, а также может применяться в комплексе с патогенетической и этиотропной терапией.
В области внутренней медицины именно врач-терапевт является основным диагностом любого заболевания. Врачи данной специализации проводят диагностику и лечение широкого спектра внутренних заболеваний, выявляют патологии и скрытые формы болезней, оказывают первую, а при необходимости и неотложную помощь в экстренных ситуациях. В компетенции терапевтов направить пациента согласно показаниям на консультацию к узкопрофильным специалистам, провести экспертизу временной нетрудоспособности пациента, дать рекомендации по лечению и дальнейшему оздоровлению больного.
На сегодняшний день терапия обладает широким арсеналом лечебных и диагностических средств и методов, позволяющих оказать пациенту квалифицированную и своевременную помощь.
Основные направления деятельности центра эндоваскулярной хирургии а также другие популярные материалы:
PRP-терапия: ее лечебные свойства
Оглавление
PRP-терапия – инъекционная процедура, предполагающая введение обогащенной тромбоцитами плазмы пациента в место на его теле, требующее скорейшего заживления, то есть направленная на ускорение регенерации и стимуляции роста собственных клеток организма. Метод достаточно инновационный, однако уже на данном этапе продемонстрировал положительные результаты при лечении спортивных травм (разрывов суставных тканей). Нашел широкое применение в косметологии и трихологии.
Суть способа не в том, чтобы лечить воздействием извне, как это делают лекарственные препараты, а в том, чтобы заставить собственный организм вырабатывать нужное количество клеток для восстановления тканей.
В косметологии метод больше известен под названием «плазмолифтинг» и используется в программах омоложения или в виде монотерапии для возвращения стареющей коже эластичности. Опыт применения обогащенного препарата крови показывает, что кроме успешной подтяжки провисших контуров плазмолифтинг эффективен при облысении как естественный стимулятор роста волос.
Что собой представляет PRP-терапия
Процедура PRP-терапии состоит из нескольких этапов:
Являясь по сути обломками мегакариоцита (клетки-предшественника всех форменных элементов), тромбоциты содержат на своей поверхности большое количество так называемых факторов роста – белков, стимулирующих клеточный синтез. В этом и заключается их успешность при гемостазе (остановке кровотечения).
Попадая обратно в свой организм, концентрированные тромбоциты начинают активно стимулировать рост новых клеток. К факторам роста чувствительны фибробласты и мышечные волокна. Увеличение их количества повышает упругость и эластичность кожи, позволяет восстановить поврежденные участки мышц, фасций, структур сустава, укрепить волосяную луковицу в ложе.
Так как фактор роста способствует укреплению и росту сосудов, PRP-терапия улучшает кровоснабжение тканей, благодаря чему достигается лучший обмен веществ, в том числе газов, что позволяет вернуть увядающей коже насыщенный, здоровый цвет, справиться с акне и фурункулезом.
В пластической хирургии данный метод применяется в послеоперационном периоде для заживления операционных ран, рассасывания шрамов, в комплексе с антисептиками – для предотвращения воспалительных процессов.
Нужно ли проводить подобную процедуру
Вопрос о необходимости ПРП-терапии для каждого конкретного пациента решает врач. Процедура является инъекционной, поэтому важно подготовиться к ее проведению, исключить наличие заболеваний, являющихся противопоказаниями, взвесить пользу и потенциальный риск. Направление на курс плазмотерапии может дать только квалифицированный специалист.
Процедура PRP-терапии показана:
Положительное воздействие PRP-терапии
Использование препаратов крови человека началось еще в первой половине 20 века, когда для повышения иммунитета и сокращения восстановительного периода после обширных операций или тяжелых, продолжительных болезней пациенту вводили внутримышечно от двух до 10 мл (по схеме) собственной свежей крови, взятой из локтевой вены. Такое лечение носило название «аутогемотерапия».
Сейчас обогащенная тромбоцитами плазма практически полностью вытеснила аутогемотерапию. Процедура отличается рядом преимуществ, которые составляют ее уникальность:
В результате инъекционных процедур PRP-терапии пациент заметит:
Противопоказания
Несмотря на хорошую переносимость и мягкость процедуры, существует ряд ограничивающих факторов, делающих плазмолифтинг или ПРП-терапию потенциально опасной манипуляцией, поэтому перед началом терапии врач (косметолог, дерматолог или иной специалист, использующий этот метод для лечения заболеваний в своей отрасли) назначит ряд анализов для:
Противопоказаниями к процедуре будут:
Стоимость процедуры
Цена ПРП-терапии будет складываться из множества факторов:
При возникновении побочных эффектов (аллергии на гепарин) может быть назначено дополнительное противоаллергическое лечение, которое отразится на стоимости.
Преимущества проведения процедуры в МЕДСИ:
Для записи на прием звоните по круглосуточному телефону 8 (495) 7-800-500.
Как в фильмах не будет: что должен знать каждый пациент о лекарственной терапии
Химиотерапия — страшно и невыносимо. Об этом говорит нам медиапространство, и неудивительно, что из-за такой гиперболизации многие пациенты боятся ее едва ли не больше, чем самого заболевания. Однако ни один фильм и ни один роман не рассказывает, что это такое, как работает и насколько оправдан страх лекарственного лечения. Вместе с химиотерапевтом клиники «Луч» и научным сотрудником СПбКнПЦСВМП(о) Марией Степановой мы составили инструкцию для пациентов и разобрались, что такое лекарственная терапия и от чего зависит схема лечения.
Что такое лекарственное лечение
Лекарственная терапия — один из вариантов лечения онкологических заболеваний. Ее возможности и эффективность зависят от типа злокачественного образования. В лекарственной терапии выделяется четыре вида: химиотерапия, наиболее изученный вид терапии; гормонотерапия; таргетная терапия (англ. target «цель, мишень») и иммунотерапия, самый молодой и мало изученный вид лечения. Чтобы понять, почему врач выбирает тот или иной вид терапии, давайте рассмотрим каждый из них более подробно.
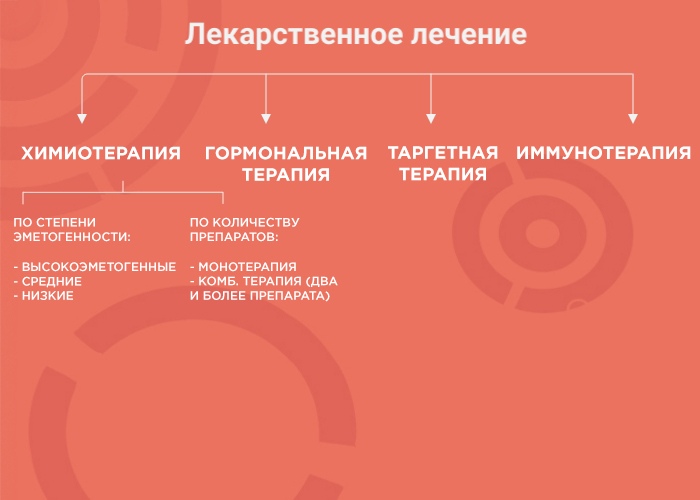 |
Химиотерапия (ХТ)
Некоторые до сих пор ошибочно считают, что лекарственная терапия сводится исключительно к химиотерапии. Действительно, долгое время лекарственное лечение злокачественных опухолей отводилось цитостатикам, противоопухолевым препаратам, принцип действия которых — разрушение быстро делящихся клеток. В том числе — злокачественных.
— Для пациента, который беспокоится о выраженности тошноты важно знать, какие препараты входят в конкретно его схему лечения. Я всегда рассказываю об этом и при необходимости назначаю препараты для снижения побочных эффектов. Чаще всего это сочетание внутривенного и таблетированного вариантов противорвотных препаратов. Однако, плохое самочувствие может нагнать пациента уже дома, и тогда я обсуждаю это и назначаю препараты, которые он может принимать без надзора врача.
— Получается, как в фильмах бывает редко?
— Крайне редко! Конечно, мутить будет, и многие сравнивают это ощущение с токсикозом во время беременности. В таких случаях я рекомендую пить чай с имбирем, использовать жевательные резинки, карамель с кислым вкусом, соленые и кислые продукты.
При химиотерапии используют множество препаратов с разным механизмом действия, ориентированным под разные особенности опухоли. Поэтому врачи используют либо монотерапию (один препарат), либо комбинированное лечение (два и более препарата). Это позволяет усилить противоопухолевый эффект и уменьшить вероятность развития устойчивости опухоли к лечению.
Выделяют также чувствительные к ХТ опухоли (например, герминогенные опухоли, хорионкарциномы, лимфомы) и опухоли, малочувствительные к ХТ (меланома, некоторые виды сарком). Чтобы найти оптимальные варианты лечения для увеличения продолжительности жизни, сейчас активно ведутся клинические исследования о возможности комбинировать этот вид терапии с иммунотерапией.
Гормональная терапия (ГТ)
При гормональной терапии применяются препараты, подавляющие выработку в организме его естественных гормонов или их взаимодействие с рецепторами. Самый частый вариант опухоли, где применяется данный вариант лечения, — рак молочной железы (РМЖ). При выполнении иммуногистохимического (ИГХ) исследования и наличии положительных рецепторов эстрогена и/или прогестерона, оптимальной опцией лечения является гормонотерапия. С ее помощью, можно остановить опухолевый рост и даже добиться полного или частичного исчезновения опухоли.
— Особенность применения этих препаратов, в том что они в подавляющем случае в таблетированной форме и имеют приемлемую токсичность по сравнению с ХТ. Это позволяет пациентам совмещать лечение с работой, хобби и путешествиями.
Таргетная терапия (ТТ)
В отличие от ХТ таргетные (целенаправленные) препараты атакуют только опухолевые клетки. Опухоль для ТТ — своего рода мишень, уничтожение которой означает прекращение репликации (воспроизведения) клеток и метастазирования.
Все началось с того, что врачи отметили недостаточный эффект от цитостатиков и начали внедрять иммуногистохимические параметры. Иммуногистохимическое исследование (ИГХ) выявляет в образце ткани белки, специфичные для того или иного вида клеток. Это позволяет отличать один вид опухоли от другого и выявлять маркеры, которые отвечают за лекарственную чувствительность опухолевой ткани.
— Таргетная терапия начинается с немелкоклеточного рака легкого: в порыве клинических исследований врачи разработали препарат, который начали применять в рамках клинических исследований. Широкое использование Ирессы в клинической практике сопровождалось преимущественно разочарованиями, связанными с редкостью проявления лечебного эффекта*. Загадка разрешилась достаточно быстро: анализ нуклеотидной последовательности гена EGFR, проведенный тремя независимыми исследовательскими коллективами, установил, что опухоли легких, характеризующиеся чувствительностью к Ирессе или Тарцеве, содержат мутированную форму данного рецептора**. Таким образом, с 2009 года Ирессу внедрили в клиническую практику для пациентов имеющих мутацию в гене EGFR. Особенность механизма действия ТТ, заключается в блокировании мутации, в результате чего опухоль не может делиться, — поясняет Мария.
Побочные эффекты при ТТ менее выражены, и пациенту чаще всего не нужно находиться в стационаре. Некоторые таргетные препараты используются в таблетированной форме, во время их приема качество жизни пациента значительно не страдает, и пациенты могут вести привычный образ жизни.
Иммунотерапия (ИТ)
Иммунотерапия — самая молодая отрасль лекарственного лечения. Существует несколько групп иммунопрепаратов с разными механизмами действия. Одни воздействуют на звено образования кровеносных сосудов в опухоли и блокируют их развитие (после чего опухоль перестает получать питание и погибает), а другие активируют и направляют иммунные силы организма на борьбу с опухолью. ИТ занимает много времени, имеет свой спектр побочных эффектов, а также требует внимания врачей и тщательной оценки динамики состояния пациента.
— По идее мы с помощью введения препаратов обучаем иммунную систему распознавать клетки опухоли и разрушать их. Это все равно что установить антивирус, — объясняет Мария
Цели и оценка эффективности лекарственного лечения
Лекарственная терапия бывает трех видов: предоперационная (неоадъювантная), профилактическая (адъювантная) и паллиативная (поддерживающая).
— Как проходит лечение в каждом из случаев?
— Начнем с предоперационной лекарственной терапии. Например, в отделение поступает пациент с диагнозом рак желудка. Результаты КТ показывают, что отдаленных метастатических очагов нет, однако в связи с распространением первичной опухоли операция на первом этапе невозможна. В этом случае лечение выглядит так: четыре курса терапии, затем — операция, а после нее — еще четыре курса адъювантной терапии. Зачем еще? Формально опухоль убрали, но есть риск возврата образования, и адъювантная терапия помогает его отсрочить.
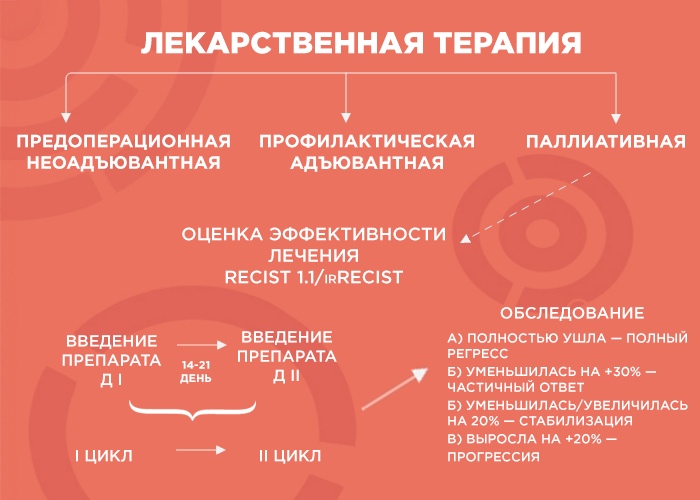 |
— Объясню, как это работает, на примере пациента с опухолью толстой кишки и с множественными метастазами в печени и легких. Чтобы оценить серьезность ситуации, мы проводим обследование, выявляем наиболее измеряемые очаги и проводим два-три цикла химиотерапии. Большая часть курсов ХТ — введение препарата. Между первым введением и вторым — 14-21 дней — и этот временной промежуток называется циклом.
Далее мы смотрим и сравниваем. Если опухоль уменьшилась более чем на 30% — это частичный ответ, и нужно продолжать терапию до шести курсов. Если она ушла — это полный регресс, и тоже добавляем четыре курса, чтобы закрепить результат. Если опухоль увеличилась или уменьшилась на 20% — это стабилизация, мы делаем еще два курса и снова смотрим: если ситуация не изменилась, пациент отправляется на химиотерапевтические каникулы до прогрессирования заболевания, а потом схема повторяется.
Но если опухоль на фоне лечения выросла больше чем на 20% — мы имеем дело с прогрессией, вероятнее всего, это говорит нам об агрессивности опухоли. В этом случае я объясняю пациенту, что с ним происходит и почему мы меняем лечение.
— Как уговорить пациента на лечение?
— К каждому нужен индивидуальный подход. Я всегда говорю: «Химия может ухудшить ваше состояние, но бояться этого не стоит — мы попытаемся подобрать оптимальную симптоматическую терапию, которое уменьшит нежелательные явления». Если после этого во время лечения появятся данные о плохой переносимости, мы подумаем об уменьшении дозы цитостатика. Бывают случаи, когда я буквально уговариваю пациента пойти на терапию и объясняю ему, за что мы боремся. И объясняю это вне зависимости от серьезности случая — если при агрессивной опухоли человек настроен бороться до последнего, моя обязанность ему эту возможность дать.
Виды терапии
Поделиться:
Если вы искали симптомы или лечение некой болезни в медицинском справочнике либо просто в гугле, то наверняка знаете, что первыми пунктами обычно идут «этиология» и «патогенез» заболевания. Скорее всего, вы пропускали эту информацию, однако она имеет значение не только для врача, но и для пациента. От этиологии и патогенеза в буквальном смысле зависит, как вас будут лечить.
Три кита медицины
Любое заболевание имеет три основных звена.
Первое звено — причина, по которой возникает болезнь, или этиологический фактор. Для любого инфекционного заболевания это бактерия или вирус. Для перелома — воздействие чрезмерной силы, которую не выдерживает кость. Существуют и полиэтиологические заболевания, т. е. имеющие много причин. Например, ишемическая болезнь сердца (ИБС): тут важны одновременно наследственность, пищевые привычки, физические и эмоциональные нагрузки.
Второе звено — изменения, происходящие в организме в результате действия причины. В области отломков сломанной кости развивается воспалительный процесс. Нарушается обмен холестерина при ИБС — и в стенках сосудов формируются бляшки, мешающие току крови. Жизнедеятельность холерного вибриона в организме приводит к выраженному обезвоживанию. Всё это — патологические, т. е. не являющиеся нормой процессы.
Третье звено — это симптомы, т. е. внешние проявления патологических процессов. Местное воспаление в зоне перелома будет выражаться отеком, болью, покраснением кожи и повышением ее температуры. Типичный признак холеры — упорный жидкий стул, «почти вода». А при ИБС суженные сосуды сердца не пропускают нужное количество крови, и симптомом будет боль в сердце при физической нагрузке.
Лечение этиологическое, патогенетическое, симптоматическое
Соответственно этим трем звеньям существуют и применяются три типа лечения.
Этиологическая терапия направлена на устранение причины. Патогенетическое лечение — это коррекция аномальных, «неправильных» процессов, начавшихся в организме из-за воздействия этиологического фактора.
Симптоматическая терапия — наверное, самая известная и широко доступная: просто устранение симптомов. Каждый раз, когда вы пьете таблетку от головной боли, вы применяете именно этот вид терапии — поскольку не пытались разобраться, от чего именно в данный момент заболела голова.
А вот если вы сообразите, что в комнате очень душно, и откроете форточку, это уже будет патогенетическая терапия: вы устраните кислородное голодание в своем организме.
«Беспричинное» лечение
Казалось бы, зачем вообще нужна патогенетическая и симптоматическая терапия? Надо сосредоточить все усилия на том, чтобы убрать причину, и человек выздоровеет. Однако это возможно не всегда.
Например, возьмем заболевания, связанные с генетическими «поломками». Устранить причину просто нереально, она «прописана» в каждой клеточке больного и может исчезнуть только вместе с ним. Однако грамотная терапия, направленная на коррекцию аномальных процессов, убирает симптомы и позволяет человеку жить полной жизнью.
Читайте также:
Психосоматика в терапии
То же самое касается заболеваний, точная причина которых пока неизвестна, но уже понятны нарушения, к которым эта неведомая причина приводит. Например, отчего при болезни Паркинсона гибнут клетки, вырабатывающие допамин, пока неясно. Но прием пациентами леводопы, повышающей уровень допамина в мозге, дает хороший результат.
Еще одна ситуация, когда с поисками причины приходится обождать, — это реанимационные мероприятия. Если пациент попадает в реанимацию, то первая задача врачей — «выправить» процессы его жизнедеятельности: «поднять» упавшее давление, помочь сокращаться сердцу, «долить» в организм жидкости (или, наоборот, вывести ее избыток). Причину, которая привела к критическому состоянию, выясняют одновременно с лечением, а иногда даже спустя какое-то время.
Помощь организму
Симптоматическую терапию применяют в двух случаях: когда всё, в общем-то, хорошо и когда всё совсем плохо. Первый пример — всем известные ОРВИ. Молодому человеку без сопутствующих заболеваний никакого специального лечения не нужно, организм сам справится с болезнью. Чтобы ему помочь, достаточно только обильного питья и покоя. Но если температура выше 38,5 или голова болит очень сильно, то можно пить парацетамол — убирать неприятные симптомы.
Вторая ситуация — это последние стадии неизлечимых заболеваний (например, онкологических), когда ни этиологическая, ни патогенетическая терапия не помогли. В таких случаях симптоматическая терапия обезболивающими препаратами используется лишь для того, чтобы избавить больного от мучительных ощущений. Впрочем, исследователи всего мира не перестают искать способы борьбы с причинами таких болезней.
Тромболитическая терапия (тромболизис)
Неврологическое отделение для больных с нарушением мозгового кровообращения
Тромболитическая терапия – высокоэффективная помощь при ишемическом инсульте, которая позволяет восстановить кровоток в пораженном сосуде и предотвратить необратимые изменения в ткани мозга.
В настоящее время для проведения тромболизиса при ишемическом инсульте предпочтение отдается альтеплазе (Актилизе) – препарат прошел клинические исследования, хорошо зарекомендовал себя при проведении рандомизированных исследований. Принцип действия: рекомбинантный тканевый активатор плазминогена (Актилизе) непосредственно активизирует превращение плазминогена в плазмин. После внутривенного введения алтеплаза остается относительно неактивной в системе циркуляции. Она активируется, связываясь с фибрином, что вызывает превращение плазминогена в плазмин и ведет к растворению сгустка фибрина (основного компонента тромба).
Проводится тромболизис больным с ОНМК в первые 3-4,5 часа от начала развития неврологической симптоматики. Только в стационаре, после определение критериев показаний/противопоказаний, проведения ряда необходимых исследований.
Сегодня ВТТ является стандартным способом лечения больных в острейшем периоде ИИ при отсутствии противопоказаний. Метод применим в большинстве неврологических стационаров, не требует длительной или сложной подготовки. Для принятия решения о начале ВТТ необхо- дим относительно небольшой объем клинических, инструментальных и лабораторных исследований. В то же время из-за значительного числа противопоказаний только около 5–10% больных с острым нарушением мозгового кровообращения (ОНМК) по ишемическому типу потенциально могут быть отобраны для этого вида лечения, а узкое «терапевтическое окно» (4,5 ч) предъявляет высокие требования к скорости транспортировки и обследования пациента. Эффективность применения препарата выбора – рекомбинантного тканевого активатора плазминогена – зависит от уровня плазминогена сыворотки, объема и давности тромба.
Однако имеются противопоказания:
Тромболитическая терапия при ишемическом инсульте должна проводиться в условиях блока интенсивной терапии и реанимации.
Согласно международным рекомендациям время от поступления больного в стационар до начала проведения тромболитической терапии не должно превышать 60 минут (время «от двери до иглы»). За это время необходимо определить показания и исключить противопоказания к тромболитической терапии.
Необходимо:
1. Осмотр неврологом и сбор анамнеза, оценка жизненно важных функций и неврологического статуса. Необходимо проведение обследование с использованием шкалы инсульта NIHSS. Тромболитическая терапия показана при балле по шкале NIHSS от 5 до 25.
2. Безотлагательное проведение компьютерной томографии головного мозга.
3. Изменение уровня артериального давления на обеих руках.
4. Установка кубитального периферического венозного катетера.
5. Измерение уровня глюкозы в сыворотке крови.
6. Забор крови и выполнение следующих лабораторных анализов:
а) количество тромбоцитов;
б) АЧТВ;
в) МНО.
7. Обеспечить в течение как минимум 24 часов мониторирование:
1) уровня артериального давления;
2) частоты сердечных сокращений;
3) частоты дыхательных движений;
4) температуры тела;
5) сатурации кислородом.
Тромболизис может быть:
Способы проведения тромболитической терапии
Первый способ выгоден тем, что лекарство можно ввести в вену, не имея представления, где затаился тромб. С током крови препарат разносится по всему кругу кровообращения, где на своем пути встречает препятствие в виде кровяного сгустка и растворяет его. Но у системного тромболизиса есть существенный недостаток: необходима повышенная доза лекарства, а это дополнительная нагрузка на всю кровеносную систему.
ПОКАЗАНИЯ К ТРОМБОЛИЗИСУ ПРИ ОСТРОМ ИШЕМИЧЕСКОМ ИНСУЛЬТЕ:
• выраженный неврологический дефицит, связанный с острым ишемическим инсультом и, по-видимому, вызванный окклюзией крупной артерии (базилярной, позвоночной, внутренней сонной): виде расстройства движений, речи, пареза лица, расстройства уровня сознания. По специальным шкалам (NIHS-шкала) врач-невролог оценивает уровень неврологического дефицита.
• отсутствие кровоизлияния по данным компьютерной томографии
• сроки развития от начала клиники до 3 часов (до 6 часов при селективном тромболизисе, до 12 часов при инфаркте в бассейне основной артерии)
1) незначительный и быстро регрессирующий неврологический дефицит
2) кровоизлияние, хорошо различимый обширный острый инфаркт мозга или иные данные КТ, являющиеся противопоказаниями (опухоль, абсцесс и др.)
3) убедительные данные о наличии у больного сосудистой мальформации или опухоли ЦНС
4) бактериальный эндокардит
1) тяжелая травма или инсульт в течение последних 3 месяцев
2) внутричерепное кровотечение в анамнезе или предполагаемый диагноз субарахноидального кровоизлияния
3) большая операция за последние 2 недели
4) малая операция за последние 14 дней, включая биопсию печени или почек, торакоцентез и люмбальную пункцию
5) пункция артерии за последние 2 недели
6) беременность (десять дней после родов) и кормление грудью
7) острые желудочно-кишечные кровотечения, урологическое или пульмональное кровотечение за последние три недели
8) геморрагический диатез в анамнезе (включая почечную и печеночную недостаточность)
9) перитонеальный или гемодиализ
10) изменения в коагулограмме (PTT более 40 секунд, протромбиновое время больше 15 (INR больше 1.7), тромбоциты менее 100000)
11) судорожный припадок как дебют инсульта (необходим тщательный дифдиагноз)
12) изменения уровня глюкозы крови (гипо или гипергликемия)
Чаще осуществляется неселективный тромболизис. Для его проведения после минимального обследования пациента (осмотр невролога, компьютерная томография для исключения кровоизлияния), общий анализ крови с уровнем тромбоцитов, биохимия крови (уровень глюкозы), коагулограмма по возможности) осуществляется внутривенное введение 100 мг препарата акилизе: 10 мг вводится болюсно, остальные 90 мг – внутривенно капельно на физ. р-ре 0.9% 400.0 в течение 1 часа.
Основными осложнениями являются риск развития кровотечений (носовых, желудочно-кишечных, почечных) и риск трансформации ишемического очага в кровоизлияние в головном мозге.
Тромболитическая терапия дает возможность стать свидетелем поистине драматического улучшения состояния пациента, когда буквально «на игле» исчезают грубейшие неврологические нарушения, и он не только выживает, но и выздоравливает, что раньше было практически невозможным.
Локальный тромболизис: При проведении локального тромболизиса препарат вводится непосредственно в место локализации тромба. Препарат подается через катетер, поэтому метод так и назвали – катетерный тромболизис. Тем не менее, этот способ сложнее первого в исполнении и сопряжен с определенной опасностью. При выполнении процедуры доктор наблюдает за движением катетера с помощью рентгена. Преимущество этого метода в малой инвазивности. Его применяют даже в случае наличия большого количества хронических заболеваний у пациента.


 Читайте также:
Читайте также: 