Свербит в носу и горле чем лечить
Что такое назофарингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зайцев В. М., ЛОРа со стажем в 22 года.
Определение болезни. Причины заболевания
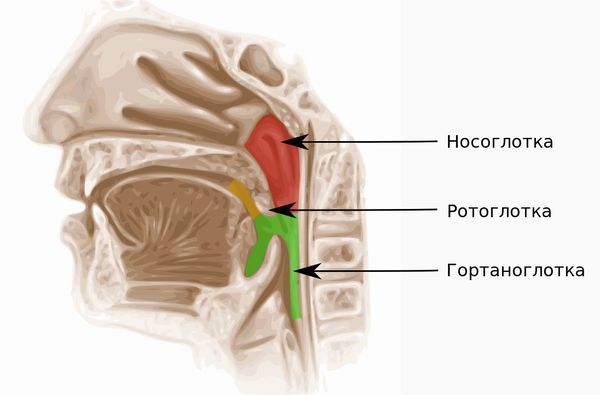
Назофарингит («nasus» — нос, «pharynx» — глотка) — это воспаление слизистой оболочки верхнего отдела глотки (носоглотки), которое сопровождается её отёком и покраснением. При назофарингите человеку трудно дышать носом из-за отёка слизистой и выделений, которые скапливаются в носу. Также его беспокоит дискомфорт и боль в горле.
Назофарингит — это полноценное самостоятельное заболевание, которое сочетает в себе признаки двух болезней: ринита (воспаления слизистой носа) и фарингита (воспаления слизистой глотки). Без лечения назофарингит может привести к риносинуситу с воспалением околоносовых пазух, хроническому фарингиту и гаймориту.
В медицинской литературе встречаются другие названия этого диагноза: «ринофарингит», «риноназофарингит», «эпифарингит», «риновирусная инфекция». В быту говорят «простуда» или «насморк». На самом деле простудой могут называть многие состояние, например вирус герпеса (простуда на губе) и острый ринит (когда течёт из носа).
Распространённость
Причины назофарингита
Предрасполагающие факторы:
Симптомы назофарингита
Болезнь начинается с зуда в носу, чихания, першения и саднения в горле. Затем из носа начинают течь жидкие прозрачные выделения. Через 2 – 3 дня они становятся густыми и приобретают зеленоватый или жёлтый оттенок.
Из-за отёчности слизистой носа появляется заложенность, становится труднее дышать носом. Больной перестаёт различать запахи (состояние аносмии). Кашель при назофарингите обычно сухой, поверхностный, без выделения мокроты. Часто наблюдается храп, особенно у маленьких детей с большими аденоидами.
Симптомы назофарингита сохраняются около недели, затем человек выздоравливает. В течение недели после выздоровления пациента может беспокоить остаточный кашель, так как в это время ещё остаётся сильная чувствительность гортаноглотки к различным раздражителям.
При неправильном лечении или его отсутствии болезнь из острого состояния переходит в подострое, а затем в хроническое. Хроническое воспаление протекает не так ярко, как острое: выделения из носа густые, боль в горле не так выражена, но дискомфорт и першение сохраняются. У больного часто болит голова, так как носовое дыхание нарушено и головной мозг не насыщается кислородом. Из-за проблем с дыханием нарушается сон. Температура тела при этом не повышается.
Патогенез назофарингита
Болезнетворные микроорганизмы попадают в организм воздушно-капельным путём. Если человек вдохнул инфекцию носом, то сначала воспаляется слизистая оболочка носа, затем процесс спускается в глотку. Если инфекция попадает через рот, то в первую очередь воспалятся горло, после этого воспаление поднимается наверх в носоглотку и нос.
Воспаление протекает в три фазы:
Фаза экссудации. Под воздействием цитокинов кровеносные сосуды расширяются и увеличивается проницаемость их стенок. Жидкая часть крови выходит через сосудистую стенку в очаг воспаления. За счёт этого лейкоциты быстрее добираются к месту воспаления. Пропитывание тканей лейкоцитами и воспалительным экссудатом приводит к тому, что слизистая оболочка носоглотки отекает и через сутки-трое после инфицирования появляются первые признаки назофарингита.
Фаза пролиферации. Это завершающий этап воспалительного процесса, при котором происходит восстановление повреждённой ткани.
Классификация и стадии развития назофарингита
В зависимости от возбудителя выделяют:
По длительности и характеру воспалительного процесса выделяют две формы назофарингита:
Хроническое воспаление в зависимости от характера развивающихся в слизистой оболочке изменений делится на три типа:
Стадии острого назофарингита:
Осложнения назофарингита
Сам по себе назофарингит не опасен. Осложнения развиваются нечасто. Но если игнорировать первые симптомы, лечить болезнь неправильно или вообще не лечить, воспаление может перейти на другие ткани и органы с присоединением бактериальной инфекции. В этом случае развиваются новые заболевания:
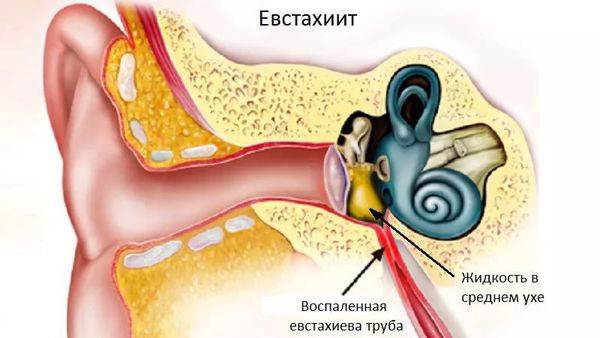
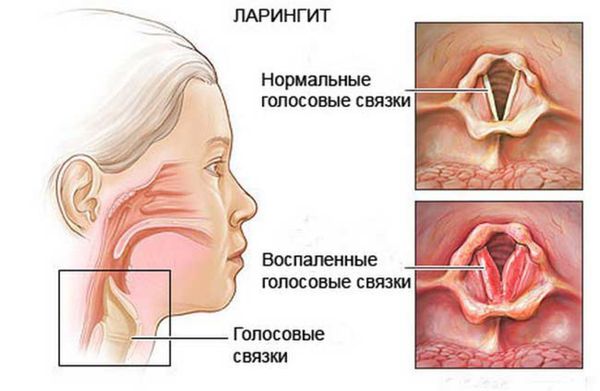
Чаще всего назофарингит осложняется синуситом, ларингитом и тубоотитом. Это связано с тем, что околоносовые пазухи, гортань и слуховые трубы расположены ближе всего к воспалённой носоглотке.
Диагностика назофарингита
Диагноз «назофарингит» ставит врач-оториноларинголог на основании сбора анамнеза, выяснения жалоб больного, физикального осмотра и результатов лабораторных исследований.
Сбор анамнеза и осмотр
Сначала ЛОР-врач выясняет жалобы больного, спрашивает, когда и при каких обстоятельствах появились первые симптомы, проводилось ли самостоятельно лечение, есть ли у больного аллергия.
Затем врач проводит осмотр ЛОР-органов:
Лабораторная диагностика
Инструментальная диагностика
Инструментальные исследования проводятся, если врач подозревает развитие осложнений. В этом случае могут потребоваться рентген или компьютерная томография (КТ) околоносовых пазух, рентген органов грудной клетки, отоскопия (осмотр полости уха) или эндоскопическое исследование носоглотки.
Дифференциальная диагностика
В некоторых случаях может потребоваться консультация врачей смежных специальностей: инфекциониста, педиатра или аллерголога. Если ЛОР-врач подозревает, что в организме пациента высокая концентрация инфекционного возбудителя, то к лечению подключается врач-инфекционист.
Помощь педиатра нужна в том случае, если у ребёнка на фоне назофарингита поднялась высокая температура, появился кашель, слабость, вялость или адинамия.
Консультация аллерголога нужна, если есть подозрение на аллергический ринит. На него могут указывать прозрачные выделения из носа и обильное слизетечение. Контролировать уровень аллергии и выполнять аллергопробы должен врач-аллерголог.
Лечение назофарингита
Назофарингит чаще всего развивается из-за вирусов, поэтому некоторые врачи назначают пациентам противовирусные препараты. Но их эффективность не доказана, т. е. они не влияют на скорость выздоровления. Причина скорее в самих вирусах: они быстро мутируют, поэтому находить эффективные противовирусные препараты достаточно сложно.
При лечении назофарингита показана симптоматическая терапия, которая включает:
Помимо медикаментозной терапии необходимо создать больному условия для выздоровления. Пациенту необходимо:
Что нельзя делать при назофарингите:
Прогноз. Профилактика
Если появились первые признаки простуды, лучше сразу обратиться к врачу. При своевременном обращении к доктору и выполнении всех его рекомендаций прогноз благоприятный: пациент выздоравливает в течение 1–2 недель, болезнь не переходит в хроническую форму и не развиваются осложнения.
Профилактика
Для профилактики назофарингита нужно соблюдать ряд простых рекомендаций:
Вакцинация от гриппа и других вирусов, а также от гемофильной палочки снижает риск развития назофарингита. После введения вакцины в организме появляются антитела. После введения вакцины в организме появляются антитела, которые уничтожают вирус и не дают болезни развиться.
Лечение ринита при острых респираторных вирусных инфекциях антигистаминными препаратами I поколения
Наиболее частыми причинами развития заболеваний дыхательной системы являются острые респираторные вирусные инфекции (ОРВИ). По данным Всемирной организации здравоохранения, взрослый человек переносит ОРВИ дважды в год. У детей заболеваемость ОРВИ в сре
Наиболее частыми причинами развития заболеваний дыхательной системы являются острые респираторные вирусные инфекции (ОРВИ). По данным Всемирной организации здравоохранения, взрослый человек переносит ОРВИ дважды в год. У детей заболеваемость ОРВИ в среднем в 3 раза выше, чем у взрослых. Временная нетрудоспособность взрослого населения вследствие ОРВИ в России ежегодно составляет 25—30% от общей временной нетрудоспособности и обусловливает большой экономический ущерб. Больные ОРВИ — основной контингент пациентов поликлиники, поэтому одной из главных задач врача является снижение заболеваемости ОРВИ и уменьшение сроков временной нетрудоспособности, а это может быть достигнуто лишь при своевременном выявлении и, главное, при оптимальном лечении этой категории больных.
Группу ОРВИ составляют этиологически самостоятельные заболевания, важнейшими из которых являются грипп, парагрипп, РС-вирусная, риновирусная и аденовирусная инфекция; объединяют их два основных признака: единый механизм передачи возбудителей и сходные клинические проявления инфекционного процесса.
Действительно, различные группы респираторных вирусов могут вызвать практически одинаковые поражения, этиологический же диагноз можно поставить лишь по результатам серологической диагностики, выполняемой только в порядке контроля эпидемиологической обстановки, что, к сожалению, не всегда достижимо в амбулаторно-поликлинических условиях.
Одним из основных и наиболее важных проявлений большинства ОРВИ является ринит. Международная группа по лечению ринитов определяет его как «воспаление слизистой оболочки полости носа, характеризующееся одним или несколькими симптомами: заложенность носа, ринорея, чихание, зуд в носу». Обычно заболевание дебютирует появлением недомогания, ощущения сухости в носу, чиханием. Затем быстро нарастает отек слизистой оболочки носовой полости, появляется ринорея.
Лечебная тактика зависит от тяжести патологического процесса. При достаточно легком течении заболевания, отсутствии угрозы осложнений целесообразно применение немедикаментозных методов лечения (паровые ингаляции, полоскания, горячие ножные ванны, сухое тепло на поясницу и стопы, потогонные процедуры), показана витаминотерапия. При резко выраженной симптоматике острого ринита страдает общее самочувствие больного, снижается его работоспособность, ухудшается качество жизни. Из-за отека слизистой оболочки придаточных пазух носа, евстахиевых труб появляется головная боль в области лба, ощущение заложенности в ушах. Возможно сужение или закупорка слезно-носового канала, что проявляется обильным слезотечением, болезненной припухлостью слезного мешка, возникает угроза развития осложнений со стороны околоносовых пазух и среднего уха. Именно вероятность перехода процесса в хроническую форму и развития осложнений обосновывает целесообразность применения при остром рините лекарственных препаратов. Однако при этом нужно учитывать особенности психологии большинства пациентов, предпочитающих использовать одно, максимум два «всеисцеляющих» средства. Назначение 3—4 лекарственных препаратов, которые необходимо принимать несколько раз в день, ведет к тому, что пациент начинает сомневаться в правильности назначений врача, нарушать режим приема препаратов и как результат снижается эффективность лечения. Таким образом, в амбулаторной практике наиболее предпочтительным можно считать назначение средств, обладающих достаточной широтой терапевтического действия, купирующих основные симптомы заболевания, перекрывающих патогенетически значимые пути его развития и позволяющих свести к минимуму количество приема лекарственных препаратов.
Являясь постоянной составной частью почти всех органов, тканей, жидких сред и выделений организма человека, гистамин опосредует свои физиологические и патологические эффекты через три вида мембранных рецепторов (Н1, Н2, Н3), расположенных на клетках гладкой мускулатуры внутренних органов и кровеносных сосудов, клетках эндотелия, нервных окончаниях, лейкоцитах периферической крови. Сокращение гладкой мускулатуры, повышение проницаемости сосудов, усиление слизеотделения в верхних дыхательных путях, повышение внутриклеточной концентрации цГМФ, легочная вазоконстрикция, усиление хемотаксиса эозинофилов и нейтрофилов, усиление продукции тромбоксана, простогландинов F2a, E2 и аналогичных производных арахидоновой кислоты реализуются через активацию Н1-гистаминовых рецепторов [1, 2].
Необходимостью устранения патологических эффектов гистамина обусловлен поиск, а затем и внедрение в клиническую практику лекарственных препаратов, конкурентно блокирующих Н1-гистаминовые рецепторы. Однако термин «антигистаминные» не полностью отражает суть этих препаратов, так как они вызывают ряд других фармакологических эффектов. Отчасти это обусловлено структурной близостью таких местных гормонов, как гистамин, адреналин, серотонин и ацетилхолин: вещество, устраняющее эффекты одного стимулятора, может блокировать действие другого [3]. Сопутствующие фармакологические эффекты антигистаминных препаратов I поколения считались нежелательными, что и обусловило внедрение в клиническую практику антигистаминных препаратов следующих генераций. Однако Н1-блокаторы I поколения, обладающие свойствами холинолитиков, нашли применение в качестве cредств медиаторной терапии при ОРВИ.
Применение при ОРВИ антигистаминных препаратов I поколения бромфенирамина, хлорфенирамина, хлоропирамина, в отличие от Н1-блокаторов II поколения, высокоэффективно уменьшает такие симптомы ринита, как отек слизистой оболочки и заложенность носа, ринорея, чихание и зуд в носу [5—8]. Механизмы действия антигистаминных препаратов I поколения связаны как с их способностью блокировать Н1-гистаминовые рецепторы, так и с конкурентным антагонизмом по отношению к мускариновым рецепторам, которые опосредуют парасимпатическую стимуляцию секреции желез и вазодилатацию. Кроме того, благодаря способности этих препаратов проникать через гематоэнцефалический барьер, они оказывают влияние на соответствующие рецепторные образования в продолговатом мозге и гипоталамусе [9].
Общая оценка эффективности лечения ОРВИ, независимо проводимая пациентами и лечащими врачами по 4-балльной шкале (0 — нет эффекта, 1 — умеренный эффект, 2 — хороший эффект, 3 — отличный эффект), при использовании супрастина составляет в среднем 2,6 балла, что значительно превосходит аналогичный показатель в группе пациентов, не использовавших супрастин (1,9 балла).
Таким образом, антигистаминные препараты I поколения (например супрастин) являются высокоэффективными лекарственными средствами и могут быть рекомендованы для симптоматической и патогенетической терапии ринита при острых респираторных вирусных инфекциях. Небольшие дозировки и возможность назначения препаратов короткими курсами позволяют избежать появления побочных эффектов или минимизировать их [4].
Литература
А. А. Стремоухов, доктор медицинских наук
Е. Б. Мищенко, кандидат медицинских наук
Сезонный аллергический риноконъюнктивит
Поделиться:
Как и во многих других местах земного шара, в России сразу после зимы приходит весна. И на смену зимним простудам в открытые форточки домов влетает пыльца деревьев. Что называется, круговорот болезней в практике врача. Инфекция сменяется аллергией.
Чудесный аромат весеннего цветения по нраву не всем. По статистике, чуть ли не 40 % жителей индустриальных городов страдают поллинозом, или так называемой сенной лихорадкой. Симптомы типичны: насморк и заложенность носа, зуд и чихание, слезотечение и покраснение глаз, кашель. Выраженная заложенность носа может приводить к таким осложнениям, как синусит и средний отит.
Если подобные симптомы вы наблюдаете из года в год в одно и то же время, обычно в апреле-мае-июне, то высок шанс, что это аллергия на пыльцу деревьев, которые цветут как раз в этот период.
Диагностика
В принципе, если у пациента типичные симптомы аллергического риноконъюнктивита, обостряющиеся после контакта с пыльцой, дополнительные исследования для подтверждения диагноза не требуются.
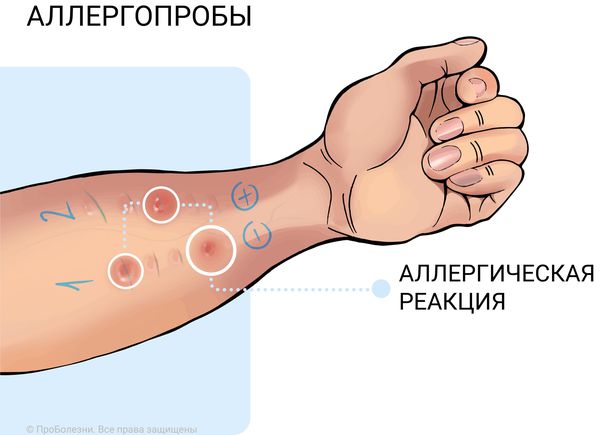
Косвенным признаком аллергии является повышенный уровень эозинофилов в клиническом анализе крови либо их повышение в риноцитограмме — мазке со слизистой носа. Но если нужно выявить, на что конкретно у больного аллергия, используются скарификационные кожные тесты либо сдается кровь на аллергены, также определяется общий IgE.
Тем не менее подтвердить аллергию специальными методами удается только у половины пациентов. Лишь у 70 % пациентов с аллергическим насморком повышен общий IgE в крови. Этот феномен связан с так называемым локальным аллергическим ринитом — т.е. состоянием, когда специфические аллергены IgE вырабатываются только слизистой носа, но не циркулируют в крови.
Читайте также:
Аллергия на лето?
Куда бежать, что делать?
Итак, близится весна, и параллельно с полноводьем растаявших рек у аллергиков потечет слизь из распухшего носа. Может, уехать в длительный отпуск куда-нибудь, где не распускаются березки? Что ж, это весьма действенный, хотя и мало кому доступный способ.
Одни мои пациенты, замучавшись с рецидивирующими обструктивными бронхитами у ребенка, уехали аж… в Тибет. Действительно, в условиях местного горного климата бронхиты полностью прекратились. Но вот незадача: антисанитария. За неполный год мальчик перенес пять кишечных инфекций. Устав от постоянных поносов и борьбы с обезвоживанием, родители приняли решение вернуться обратно в Санкт-Петербург, к бронхитам и насморку.
В общем, если с Тибетом не складывается, безопаснее для здоровья будет побольше находиться в квартире, особенно в сухую и ветреную погоду. Закройте все окна и форточки. Неплохо, если ваш дом оборудован системой кондиционирования воздуха с гипоаллергенными фильтрами. Либо можно купить специальный очиститель воздуха с HEPA-фильтром.
Если вы едете в машине — закройте все окна, поменяйте заранее фильтр салона. Вернувшись домой с улицы, тщательно мойте лицо и руки, чтобы смыть пыльцу, смените уличную одежду, промойте нос солевым раствором, чтобы смыть аллергены.
Помогут спецсредства
Кроме того, неплохо запастись лекарствами от аллергии. В идеале нужно начинать их прием за неделю до предполагаемого обострения поллиноза и продолжать весь период цветения. Рассмотрим их все:
Самые эффективные средства — это, безусловно, гормоны. Но они же и теоретически самые опасные, хотя частота побочных эффектов от современных препаратов достаточно низкая и наблюдается только при очень длительном применении (годы).
Самые безобидные — препараты на основе кромогликата натрия. Но помогают они только при легкой аллергии.
Выбирая антигистаминные средства для приема внутрь, необходимо помнить, что от препаратов первого поколения развивается выраженная сонливость, что особо опасно для водителей.
Есть ли способ полностью вылечить аллергию?
Теоретически да. Начиная с пяти лет жизни. Уже почти 100 лет для лечения аллергии применяется АСИТ (аллергенспецифическая иммунотерапия) — подкожное введение постепенно увеличиваемых доз причинно-значимого аллергена. Вначале инъекции аллергена делаются дважды в неделю, после достижения нужной дозы переходят на один укол каждые 14 дней в течение 3–5 лет.

Благодаря АСИТ можно избавиться от аллергии ко многим видам пыльцы, кошкам, собакам, плесени, клещу, домашней пыли и тараканам. Недостатком данного метода является необходимость посещать медучреждение, так как ввиду вероятности развития анафилаксии после инъекции необходимо находиться под наблюдением медперсонала.
Новый перспективный метод лечения аллергии — СЛИТ (сублингвальная иммунотерапия). Данный способ значительно более безопасный, пациенты могут принимать препарат (таблетки или капли) на дому, вероятность анафилаксии практически отсутствует, хотя и возможны местные аллергические реакции (отек губ, языка). Благодаря СЛИТ можно избавиться от аллергии к некоторым видам пыльцы и клещам домашней пыли. К недостаткам метода можно отнести немалую цену, а также вероятность того, что пациент может периодически пропускать прием препарата, а значит, эффективность терапии может быть снижена.
В общем, хватит месяцами бесконтрольно капать в нос токсичный нафтизин. Лучше отправляйтесь к аллергологу за более эффективными средствами контроля за аллергией или даже полным излечением!
Как отличить аллергический насморк от простудного: основные отличия
Лечение аллергического и простудного насморка достаточно сильно отличаются, поэтому очень важно знать, как отличить аллергический насморк от простудного.
Обильные жидкие выделения из носа — признак воспаления слизистой оболочки носовой полости (ринита). Самые распространенные причины воспалительной реакции — аллергены, заражение респираторными вирусами. В соответствии с провоцирующими факторами различают аллергический ринит и острый (катаральный или вирусный) ринит, в обиходе — простудный насморк. Для облегчения симптомов пациенты самостоятельно применяют назальные капли. Но не зная, как отличить аллергический ринит от насморка при обычной простуде, сложно выбрать результативный препарат. За диагностикой и лечением следует обратиться к врачу.
Симптомы аллергического насморка
Во время аллергии, помимо ринореи, у пациента могут быть:
Круглогодичный аллергический ринит вызывают запахи парфюмерии, бытовой химии, сигаретного дыма, шерсть домашних животных, синантропные (пылевые) клещи и т. п. Если же насморк возникает из-за цветущих растений — это признак поллиноза (сезонного риноконъюнктивита). В таком случае к назальным симптомам присоединяется слезотечение, краснота кожи век и глазных яблок.
Симптомы простудного насморка
Вирусный и острый катаральный ринит развивается в три этапа, с характерной симптоматикой для каждого 2 :
1. Возникают неприятное напряжение и зуд в носу, которые сопровождаются чиханием. Появляются водянистые выделения из носа, как защитная реакция слизистой на некомфортные атмосферные условия или проникновение вирусов. А также повышенная температура, головная боль, общая слабость.
2. Образуется отек слизистой, поэтому затрудняется носовое дыхание, появляется гнусавость голоса. Снижается восприятие запахов, вплоть до аносмии (потери обоняния). Стабильно держится повышенная температура, вялость, сонливость.
3. Сохраняется заложенность носа, особенно в ночные часы, из-за чего нарушается сон. Изменяется цвет и консистенция назальных выделений (они становятся густыми, приобретают желто-зеленоватый оттенок). Трудноотделяемый экссудат вызывает заложенность в ушах при высмаркивании, умеренную головную боль.
При своевременной грамотной терапии простудный насморк проходит за 7-10 дней. Пренебрежение лечением приводит к распространению воспаления в носовые пазухи, слуховую трубу, бронхи. Соответственно, развиваются такие осложнения, как риносинусит, отит, бронхит.
Как отличить аллергический насморк от простудного
Чтобы отличить аллергический насморк от простудного самостоятельно, проанализируйте симптомы:
Также аллергический статус часто передается по наследству. Заподозрить аллергию можно, если в семье есть астматики и аллергики.
Как лечить простуду
В терапии вирусного или острого катарального ринита, спровоцированного переохлаждением, используют препараты местного действия (капли и спреи) 4 :
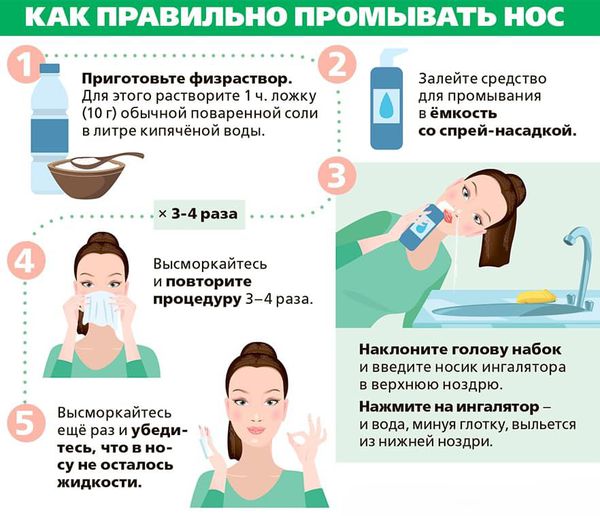
Для усиления лечебного эффекта перед применением спреев, носовые ходы промывают водными растворами морской соли.
Как лечить аллергию
Для достижения полного контроля над заболеванием, предупреждения рецидивов аллергический насморк (подтвержденный диагностическими тестами) лечат с помощью 5 :
Для облегчения симптомов применяют:
Прежде чем принимать средства от аллергии, обязательно нужно обратиться к врачу.
Профилактика аллергии и простуды
Чтобы предупредить аллергический насморк, необходимо ограничить взаимодействие с раздражителем, вызывающим симптомы заболевания, создать гипоаллергенную обстановку 6 :
Противопростудная профилактика заключается в укреплении защитных сил организма, и поддержании высокого уровня иммунного статуса. К профилактическим мерам относятся:
При неблагоприятной эпидемиологической ситуации следует ограничить социальные контакты, носить защитную медицинскую маску.
Заключение
Симптомы аллергического ринита и простудного насморка могут пересекаться, если, к примеру, контакт с аллергеном происходил во время сезонной эпидемии гриппа или переохлаждение совпало с пиком цветения аллергенных растений. Диагностировать причину насморка может врач, поэтому стоит обратиться за медицинской помощью к специалистам.
1. Себекина О.В., Передкова Е.В., Ненашева Н.М. Снижение медикаментозной нагрузки при аллергическом рините // Эффективная фармакотерапия. — 2020. — Т. 16. — № 8. — С. 24–30.



 Читайте также:
Читайте также: 

