Синдром киллера что такое
Ковид и аутоиммунные заболевания
Коронавирус
Клиническая картины ковида
Во многих случаях у людей, инфицированных SARS-CoV-2, наблюдаются симптомы гриппа, такие как лихорадка, усталость и сухой кашель. Головная боль, миалгия, боль в горле, тошнота и диарея также наблюдаются у пациентов с COVID-19. В тяжелых случаях возникают одышка и гипоксемия. В критических случаях заболевание быстро прогрессирует, и у пациентов может развиться септический шок и полиорганная дисфункция. Таким образом, COVID-19 может быть системным заболеванием, поражающим несколько систем органов, включая кожу, почки, дыхательную систему, сердечно-сосудистую систему, пищеварительную систему, нервную систему и гематологическую систему. Нарушение регуляции иммунного ответа и повышение провоспалительных цитокинов, вызванных SARS-CoV-2, способствуют патогенезу заболевания и повреждению органов, что привлекло внимание к иммунорегулирующей терапии при лечении COVID-19.
Сходство ковида с аутоиммунными заболеваниями
COVID-19 имеет сходство с аутоиммунными заболеваниями по клиническим проявлениям, иммунным ответам и патогенетическим механизмам. Аутоантитела как признак аутоиммунных заболеваний также могут быть обнаружены у пациентов с COVID-19. Сообщалось, что у некоторых пациентов после заражения COVID-19 развились аутоиммунные заболевания, такие как синдром Гийена-Барре или системная красная волчанка. Предполагается, что SARS-CoV-2 может нарушать самотолерантность и вызывать аутоиммунные реакции за счет перекрестной реактивности с клетками-хозяевами.
Подобно некоторым аутоиммунным и иммуноопосредованным тромбовоспалительным заболеваниям, включая волчанку, антифосфолипидный синдром и ANCA-ассоциированный васкулит, активация нейтрофилов и образование внеклеточной ловушки нейтрофилов (НЕТоз), по-видимому, играют патогенную роль при COVID-19.
Риск заражения ковидом пациентов с аутоиммунными заболеваниями
Результаты поперечного исследования, проведенного на северо-востоке Италии, показали, что пациенты с аутоиммунными заболеваниями имели схожую частоту инфицирования SARS-CoV-2 по сравнению с населением в целом. Другое итальянское исследование, проведенное в Милане, также подтвердило, что аутоиммунное заболевание не является фактором риска заражения COVID-19. Интересно, что исследование из Милана показало, что пациенты с аутоиммунными заболеваниями не имеют худшего прогноза по сравнению с людьми, не страдающими аутоиммунными заболеваниями. Однако испанское исследование показало, что госпитализированные пациенты с аутоиммунными заболеваниями имеют более тяжелое течение COVID-19.
Напротив, результаты многоцентрового ретроспективного исследования, проведенного в провинции Хубэй, Китай, показали, что пациенты с аутоиммунными заболеваниями могут быть более восприимчивыми к инфекции SARS-CoV-2 по сравнению с контрольной группой. Кроме того, в этом исследовании были изучены члены семей пациентов, которые проживали в той же среде во время вспышки, что и контрольная группа.
В настоящее время, пока не появится больше данных, крайне важно подчеркнуть важность физического дистанцирования, ношения масок и частого мытья рук для всех, особенно для наших пациентов с аутоиммунными заболеваниями. Приверженность к лекарствам также очень важна для предотвращения вспышек аутоиммунных заболеваний, которые могут привести к повреждению органов.
Аутоантитела при ковиде
Аутоантитела, встречающиеся при ряде аутоиммунных заболеваний, были обнаружены у пациентов с COVID-19. Исследователи выявили наличие антинуклеарных антител (ANA), антицитоплазматических нейтрофильных антител (ANCA) и антиантифосфолипидных (APL) антител у пациентов с COVID-19. Результаты показали, что 45% пациентов были положительными по крайней мере на одно аутоантитело, а пациенты с положительными аутоантителами имели тенденцию иметь худший прогноз и значительно более высокую частоту дыхания при поступлении. Положительный показатель для ANA составил 33%, положительный показатель для антикардиолипиновых антител (IgG и / или IgM) составил 24%, а у трех пациентов были получены положительные результаты на антитела против β2-гликопротеина-I (IgG и / или IgM) (9%). Однако ANCA был отрицательным у всех пациентов.
У пациентов с COVID-19 с неврологическими симптомами наличие аутоантител к контактин-связанному белку 2 (анти-Caspr2), ганглиозиду GD1b (анти-GD1b) и гликопротеину олигодендроцитов миелина (анти-MOG) было показано в отчетах о случаях или ретроспективно. исследования. Однако клиническое значение этих антител остается неясным. Кроме того, имеются сообщения о случаях, демонстрирующих наличие холодовых агглютининов и аутоантител против антигенов эритроцитов у пациентов в критическом состоянии с COVID-19. а также наличие антител против Ro / SSA у пациентов с обострением пневмонии COVID-19. В исследовании, включающем 113 образцов, изучались антитела к эритроцитам с помощью прямого и непрямого антиглобулинового теста (DAT или IAT). Положительный DAT был обнаружен у 46% пациентов с COVID-19, что было значительно выше, чем у контрольных пациентов без COVID-19. Наличие связанных с мембраной эритроцитов иммуноглобулинов способствует развитию гемолитической анемии и связано с тяжестью анемии при COVID-19.
Клинический аутоиммунитет после ковида
Молекулярная мимикрия инфекционных патогенов
Производство аутоантител является ключевым признаком аутоиммунных заболеваний. Однако лежащие в основе механизмы сложны и до сих пор полностью не изучены. Молекулярная мимикрия инфекционных патогенов считается одним из механизмов. Вирусная инфекция может нарушить иммунологическую толерантность из-за воздействия антигенных эпитопов, которые вызывают перекрестно-реактивные антитела. Имеется большое количество сообщений, указывающих на антигенную мимикрию между вирусными и человеческими белками.
Лимфоциты при ковиде
Инфекция SARS-CoV-2 вызывает иммунные реакции, которые могут иметь важное значение при разработке стратегий вакцинации против этого вируса. Т-клеточный иммунитет играет центральную роль в контроле инфекции SARS-CoV-2. Антиген-специфические CD4 + и CD8 + Т-клетки и ответы нейтрализующих антител играют защитную роль против SARS-CoV-2, в то время как нарушение адаптивных иммунных ответов, таких как дефицит наивных Т-клеток, может привести к плохим исходам заболевания. В клинических лабораторных тестах, лимфопении (количество лимфоцитов ≤1.0 × 10 9 / л) связаны с тяжелой болезнью в COVID-19 больных и может быть прогностическим фактором тяжести заболевания и смертности.
Лечение ковида препаратами для терапии аутоиммунных заболеваний
Некоторые лекарства, используемые для лечения аутоиммунных ревматологических заболеваний, могут оказывать терапевтический эффект у пациентов с тяжелыми вариатами инфекции COVID-19, что обращает внимание на взаимосвязь между COVID-19 и аутоиммунными заболеваниями. Риск заражения и прогноз COVID-19 у пациентов с аутоиммунными заболеваниями остаются спорными, но строго рекомендуется соблюдение пациентом режима приема лекарств для предотвращения обострений аутоиммунных заболеваний.
В тяжелых и критических случаях применялись иммуномодулирующие препараты и биологические агенты, нацеленные на провоспалительные цитокины, для сдерживания устойчивого иммунного ответа при COVID-19. Кортикостероиды, ингибиторы JAK, блокаторы IL-1 и антагонисты рецепторов IL-6, которые знакомы ревматологам, используются для лечения пациентов с COVID-19.
Вакцинация против ковида и аутоиммунные заболевания
5 самых странных (и страшноватых) психических расстройств
Публикуем список из пяти самых необычных психических расстройств, которые доказывают, что странные вещи происходят с людьми не только в кино, а фантазии писателей и режиссеров часто вдохновлены реальными историями.
Наш мозг — огромная вселенная, изучать которую ученые будут еще не одно десятилетие. Но его мощь неоспорима. Взять хотя бы то, как нервная система искажает восприятие мира и заставляет действовать человека во время психических расстройств.
Мы решили коротко рассказать о пяти самых странных, интересных и немного пугающих расстройствах.
Синдром Котара
Одна из ярких характеристик этого синдрома — вывернутый наизнанку бред величия: человек считает, что он или отдельные части и органы его тела уже умерли, сгнили, разложились или просто отсутствуют.
Кадр из фильма «Пираты Карибского моря: Мертвецы не рассказывают сказки»
Напоминает некоторых героев «Пиратов Карибского моря», не правда ли?
Синдром Мюнхгаузена
Названный в честь известного враля, этот синдром характеризуется патологической ложью по поводу состояния своего здоровья. Человек преувеличивает, симулирует или нарочно вызывает у себя симптомы болезни.
Человек идет на всё, чтобы добиться медицинских процедур разной сложности, вплоть до хирургических вмешательств, страховых выплат, поддержки фондов и — самое главное — поддержки, сочувствия, внимания и помощи от окружающих. Смежное расстройство — синдром Мюнхгаузена «по доверенности» — заключается в том, что родственник (обычно мать или супруга) вызывает у близкого человека (чаще у ребенка) симптомы заболевания.
Кадр из документального фильма Mommy Dead Dearest
Ганзеровский синдром
Этот синдром напоминает синдром Мюнхгаузена, так как внутренняя тревога человека трансформируется в демонстративное, вызывающее, неадекватное поведение, которое направлено на окружающих. Другое его название — истерический психоз. Впервые его описал немецкий психиатр Ганзер у человека, который находился под следствием. Расстройство и сейчас чаще встречается, когда социальному статусу человека что-то угрожает — например, судебное разбирательство. Но это может быть и мобилизация в действующую армию, и даже внезапный разрыв отношений.
При этом синдроме человек ведет себя по-детски — сидит на полу, «играет» окружающими предметами. На простые вопросы отвечает неправильно (например, путает лево и право), не может одеться, забывает, как есть. Что странно, человек понимает обращенную к нему речь, но говорит или делает всё как будто «мимо».
Иногда доходит до «одичания» — человек становится на четвереньки, лакает воду из миски, лает, воет и пытается укусить людей вокруг.
После приступа человек не помнит, что с ним происходило. Этот синдром — невероятно редкий. О нем почти не упоминается ни в кино, ни в художественных фильмах. С другой стороны, может быть мы просто плохо представляем себе, что происходит с человеком, которому грозит тюрьма.
Синдром Фреголи
Этот синдром назван в честь актера Леопольда Фреголи, который умел виртуозно менять внешность. Человек с этим необычным психическим расстройством убежден, что его знакомый (чаще преследователь, враг, недоброжелатель) прячется в других людях — просто хочет оставаться неузнанным. Поэтому постоянно меняет внешность, гримируется.
Кадр из фильма «Матрица: Революция»
Это синдром — разновидность синдрома Капгра, в котором всё наоборот — человек уверен, что его близкого, например, жену или ребенка, заменил двойник, который умело подделал его внешность и манеры. Этот синдром был хорошо отражен в (страшноватом) фильме «Вторжение похитителей тел».
Множественная личность
Диссоциативное расстройство личности, которое всем известно как раздвоение личности. Синдром, которые многие считают «священным Граалем» психиатрии: все про него слышали, это официальный диагноз в классификаторах болезней, но его мало кто видел.
Предположительно из-за сильной психической травмы в детстве человек как будто внутренне расщепляется на несколько личностей. Чаще больше двух (может быть и тридцать), они разного пола, возраста, с разной мимикой, привычками, у каждого часто свой почерк и даже разные физиологические показатели.
Эти субличности не знают друг о друге, или знают только о некоторых. «Переключаясь» между личностями, человек забывает, что происходило только что с его альтер эго. При этом «переключение» между разными персонажами могут вызывать разные внешние события.
Кадр из фильма «Сплит»
Вся загадочность этого синдрома раскрывается в фильмах и книгах — «Три лица Евы», «Сибил», «Множественные умы Билли Миллигана», «Сплит».
При шизофрении, к которой ученые тоже применяют термин «расщепление», человек сосуществует одновременно со своими голосами и видениями и не страдает от провалов в памяти. Расщепление, раскол происходит с его мышлением и эмоциями — больной не может мыслить целенаправленно и становится полностью черствым, холодным, как механизм.
Ставьте «Нравится» нашей странице на фейсбуке, если вас тоже удивили эти психические расстройства!
Синдром киллера что такое
Естественные киллеры относятся к большим гранулярным лимфоцитам. Они обладают уникальной способностью быстро и без предварительной иммунизации лизировать клетки-мишени, инфицированные вирусами и другими внутриклеточными агентами, а также мутировавшие клетки, независимо от антител и комплемента [1, 4, 6, 8]. NK- и NKT-клетки признаны факторами, определяющими вариабельность противоопухолевого иммунитета [4, 11, 13]. Несмотря на возрастающий интерес к особенностям функциональной активности NK-и NKT-клеток и их участию в противоопухолевом иммунитете, в настоящее время количество и динамика этих минорных субпопуляций лимфоцитов у онкогематологических больных изучены недостаточно.
Целью настоящей работы явилась оценка содержания NK- и NKT-клеток у больных ХЛЛ в зависимости от стадии, варианта течения заболевания и определение их прогностического значения.
Материалы и методы исследования
Диагноз заболевания верифицирован согласно общепринятым критериям, включавшим данные клинического анализа крови, иммунофенотипирования лимфоидных элементов периферической крови и костного мозга, миелограммы пунктата грудины, гистологического исследования биоптата лимфатического узла и трепанобиоптата подвздошной кости с иммуногистохимией [12]. Кроме того, проводились ЭХО-кардиоскопия, рентгенография органов грудной клетки, УЗИ или компьютерная томография органов брюшной полости и забрюшинного пространства. Определение стадии заболевания проводилось соответственно классификации J. Binet.
При анализе полученных данных использовали метод сравнения выборок (U-критерий Манна-Уитни) и корреляционный анализ (коэффициент корреляции Спирмена). Нормальность распределения количественных показателей определяли с помощью критерия Колмогорова-Смирнова. В связи с тем, что распределение изучаемых параметров отличалось от нормального, результаты представлены в виде медианы и интерквартильного размаха (25 и 75 % процентели). Критический уровень значимости при проверке статистических гипотез принимали равным 0,05. Обработку данных проводили с использованием статистической программы STATISTICA (версия 6.1).
Результаты исследования и их обсуждение
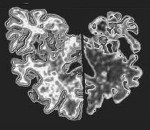
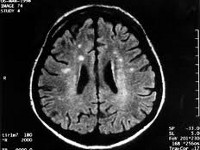
Болезнь Крейтцфельдта-Якоба — редко встречающееся дегенеративное заболевание головного мозга, связанное с накоплением в нейронах патологического белка приона. Клинически болезнь Крейтцфельдта-Якоба проявляется слабоумием, пирамидными и экстрапирамидными нарушениями, миоклониями, симптомами поражения мозжечка и нарушением зрения. Диагноз болезни Крейтцфельдта-Якоба основывается на совокупности клинических симптомов, данных ЭЭГ, анализа цереброспинальной жидкости, МРТ и ПЭТ головного мозга, а также морфологического исследования образца тканей мозга, полученного в результате биопсии или посмертно. Эффективное лечение болезни Крейтцфельдта-Якоба пока не найдено. Заболевание имеет 100% летальный исход.
МКБ-10
Общие сведения
Болезнь Крейтцфельдта-Якоба очень редкое заболевание. Ранее в литературе указывалось, что частота его встречаемости примерно 1 случай на 1 млн. человек населения. Однако в 90-х годах прошлого века начали отмечаться случаи так называемого нового варианта болезни Крейтцфельдта-Якоба, связанного с заражением от крупного рогатого скота и названного «коровьим бешенством». Только в Англии за 5 лет от этого заболевания умерло 86 человек. Наиболее распространена болезнь Крейтцфельдта-Якоба среди людей в возрасте 65-70 лет и старше. Однако в новом варианте болезнь Крейтцфельдта-Якоба зачастую поражает лиц молодого возраста. Относительно высокий уровень заболеваемости отмечается в Англии, Израиле, Чили и Словакии.
Причины
Установлено, что болезнь Крейтцфельдта-Якоба имеет инфекционный характер. Заражение может произойти при пересадке зараженных прионами тканей, через нейрохирургический инструмент и препараты крови, при введении некоторых гормональных препаратов (человеческого гонадотропина для лечения бесплодия и соматотропина для терапии гипопитуитаризма). Болезнь Крейтцфельдта-Якоба новой формы может развиваться после употребления в пищу мяса заболевших животных (коровы) или носителей инфекции (овец и коз).
В результате ряда исследований стало известно, что болезнь Крейтцфельдта-Якоба связана с проникновением в организм инфекционного белка — приона. В норме в клетках головного мозга человека содержится здоровый прион, имеющий несколько другое строение. Инфекционный прион, попадая в организм человека не разрушается, а с током крови поступает в головной мозг и откладывается на поверхности нейронов. Его взаимодействие с нормальными прионами мозговой клетки приводит к тому, что они изменяют свою структуру, постепенно трансформируясь в патогенную, подобную инфекционному приону, форму. Патогенные прионы образуют бляшки и приводят к гибели нейрона.
Болезнь Крейтцфельдта-Якоба имеет достаточно длительный инкубационный период, связанный с временем, необходимым для проникновения инфекционных прионов в мозговую ткань и патогенной трансформации здоровых прионов. Длительность инкубационного периода напрямую зависит от способа заражения. При инфицировании тканей головного мозга зараженным хирургическим инструментом болезнь Крейтцфельдта-Якоба развивается через 15-20 месяцев. При инфицировании через имплантированные в околомозговые структуры ткани (например, твердую мозговую оболочку, роговицу глаза) инкубационный период может длиться до 5,5 лет. При внутримышечном введении инфицированных лекарственных препаратов (например, гонадотропина, соматотропина, содержащих бычий тромбин гемостатиков) болезнь Крейтцфельдта-Якоба начинает проявляться спустя 12,5 лет.
Отмечаются также наследственные формы болезни Крейтцфельдта-Якоба, связанные с генетическими нарушениями, приводящими к образованию патологических прионов.
Классификация
Практическая неврология классифицирует болезнь Крейтцфельдта-Якоба с учетом ее клинической формы. В соответствии с этим выделяют: подострую спонгиоформную энцефалопатию, отличающуюся быстрым течением и диффузным поражением мозговой коры; классическую (дискинетическую) форму, представляющую собой сочетание пирамидных и экстрапирамидных симптомов со слабоумием (деменцией); промежуточную форму болезни Крейтцфельдта — Якоба, характеризующуюся преобладанием мозжечковых и подкорковых расстройств; амиотрофическую форму, двигательные и речевые расстройства при которой напоминают клинику бокового амиотрофического склероза.
Различают также наблюдавшуюся ранее спорадическую форму заболевания и новый вариант болезни Крейтцфельдта-Якоба («коровье бешенство»).
Симптомы болезни Крейтцфельдта-Якоба
В большинстве случаев болезнь Крейтцфельдта-Якоба характеризуется постепенным развитием, однако возможно подострое или острое начало. Примерно в 30% случаев болезнь Крейтцфельдта-Якоба начинается с продромальных симптомов: раздражительности, рассеянности, головных болей, нарушений сна, головокружения, ухудшения памяти, снижения зрения, безынициативности, снижения либидо, изменения поведенческих реакций. Возможно эпизодическое возникновение эйфории и/или беспричинного страха, отрывистые бредовые или галлюцинаторные переживания. Из неврологических нарушений в продромальном периоде наблюдаются: шаткость во время ходьбы, парестезии, расстройство высших функций коры головного мозга (алексия, акалькулия и пр.). Описаны несколько случаев, когда болезнь Крейтцфельдта-Якоба дебютировала с появления корковой слепоты.
В стадии развернутых клинических проявлений болезнь Крейтцфельдта-Якоба характеризуется прогрессирующим спастическим параличем (параплегией или гемиплегией), атаксией, эпилептическими припадками. Возникают экстрапирамидные нарушения: мышечная ригидность, атетоз, тремор. Практически у всех больных наблюдаются миоклонии — быстрые неритмичные сокращения отдельных мышц. Чаще всего отмечается миоклонус губы и века. Наблюдаются вторично генерализованные миоклонические приступы. Появляется и нарастает ярко выраженная деменция, сопровождающаяся нарушениями речи вплоть до ее полного распада. Новый вариант болезни Крейтцфельдта-Якоба отличается преобладанием психиатрической симптоматики и расстройств чувствительности. В 100% случаев он сопровождается мозжечковыми нарушениями, в то время как при спорадической болезни Крейтцфельдта-Якоба расстройства функции мозжечка наблюдаются лишь в 40% случаев.
Диагностика
Клиническая диагностика заболевания основана на сочетании прогрессирующей в течение 2-х лет деменции, пирамидных и экстрапирамидных расстройств, миоклоний, мозжечковых расстройств и нарушений зрения. Для уточнения диагноза невролог назначает инструментальные методы обследования: электроэнцефалографию (ЭЭГ), ПЭТ и МРТ головного мозга, люмбальную пункцию. В сомнительных случаях для установления диагноза болезнь Крейтцфельдта-Якоба производят стереотаксическую биопсию головного мозга.
На ЭЭГ на фоне сниженной биоэлектрической активности у большинства больных наблюдаются периодические или псевдопериодические острые волны. Отмечается билатеральная, фокальная или генерализованная миоклоническая активность, которая в начальной стадии определяется у половины больных, а в терминальной стадии выявляется в 100% случаев спорадической болезни Крейтцфельдта-Якоба. Новый вариант заболевания часто протекает без существенных изменений ЭЭГ-паттерна.
Люмбальная пункция в обязательном порядке проводится пациентам с подозрением на болезнь Крейтцфельдта-Якоба. Она позволяет оценить давление ликвора и произвести исследование цереброспинальной жидкости. Отсутствие патологических изменений ликвора позволяет дифференцировать болезнь Крейтцфельдта-Якоба от многих других заболеваний ЦНС.
Наиболее достоверным методом диагностики является морфологическое исследование образцов мозговой ткани, которые могут быть получены прижизненно путем биопсии или при аутопсии после смерти пациента. Применение иммуноцитохимического метода позволяет обнаружить в исследуемом материале отложения патологического белка — приона.
Дифференциальная диагностика
Дифференциальную диагностику болезни Крейтцфельдта-Якоба необходимо проводить с лобно-височной деменцией, герпевирусным энцефалитом, болезнью Альцгеймера, мультиинфарктной деменцией (слабоумием, развивающимся после повторных ишемических и геморрагических инсультов), хроническим менингитом, арахноидитом, нормотензивной гидроцефалией, энцефалопатией Хашимото, сопровождающей некоторые случаи аутоиммунного тиреоидита, и др.
Лечение болезни Крейтцфельдта-Якоба
В современной медицине подходы к лечению болезни Крейтцфельдта-Якоба находятся в стадии активной разработки. Общепринятые противовирусные препараты, а также пассивная иммунизация и вакцинация людей и животных выявились неэффективными. Отмечено, что блокирующее действие на синтез патологических прионов в инфицированных нейронах оказывает Брефелдин А, а блокаторы кальциевых каналов продлевают жизнь инфицированных клеток. Обычно пациенты, имеющие болезнь Крейтцфельдта-Якоба, получают симптоматическое лечение. Оно направлено на купирование миоклонических приступов и экстрапирамидных нарушений, в связи с чем применяются антиэпилептические и противопаркинсонические лекарственные средства.
Прогноз болезни Крейтцфельдта-Якоба
Болезнь Крейтцфельдта-Якоба является фатальным заболеванием. Продолжительность жизни большинства больных не превышает 1 год с момента начала клинических проявлений; а средняя длительность составляет 8 месяцев. Лишь 5-10% заболевших живут в течение 2 и более лет. Наследственная болезнь Крейтцфельдта-Якоба в среднем длится около 26 месяцев.