Симптом поколачивания отрицательный с обеих сторон что это
Симптом Пастернацкого
Симптом Пастернацкого (по имени российского терапевта Ф. И. Пастернацкого, 1845–1902) – признак заболевания почек (в частности, почечной колики): болезненность в области почек при поколачивании в поясничной области с последующим кратковременным появлением или усилением эритроцитурии. Нередко симптом определяют как появление или усиление боли при поколачивании в области поясницы, однако в таком случае этот симптом будет положительным не только при болезнях почек, но и при многих других заболеваниях, например органов брюшной полости. Появление же эритроцитов в моче после поколачивания характерно именно для мочекаменной болезни.
Источники
Смотреть что такое «Симптом Пастернацкого» в других словарях:
Пастернацкого симптом — I Пастернацкого симптом (Ф.И. Пастернацкий, отечественный терапевт, климатолог и бальнеолог, 1845 1902) появление болевых ощущений при легком поколачивании в поясничной области. Определение П. с. является обязательным при общеклиническом… … Медицинская энциклопедия
Пастернацкого симптом — (Ф. И. Пастернацкий, 1845 1902, отеч. терапевт) болезненность в области почек при поколачивании в поясничной области; признак пиелонефрита, почечнокаменной болезни, гидронефроза, паранефрита … Большой медицинский словарь
ЛИХОРАДКА ГЕМОРРАГИЧЕСКАЯ КОНГО-КРЫМСКАЯ — мед. Геморрагическая конго крьмская лихорадка острое инфекционное заболевание, протекающее с высокой лихорадкой, характеризующейся двухволновой температурной кривой, резкой интоксикацией, головной и мышечными болями, кровотечениями,… … Справочник по болезням
По́чки — (renes) парный экскреторный и инкреторный орган, выполняющий посредством функции мочеобразования регуляцию химического гомеостаза организма. АНАТОМО ФИЗИОЛОГИЧЕСКИЙ ОЧЕРК Почки расположены в забрюшинном пространстве (Забрюшинное пространство) на… … Медицинская энциклопедия
ПИЕЛОНЕФРИТ — мед. Пиелонефрит неспецифическое инфекционное заболевание почек, поражающее почечную паренхиму (преимущественно интерстициальную ткань), лоханку и чашечки. Часто бывает двусторонним. Частота Заболеваемость острым пиелонефритом составляет 15,7… … Справочник по болезням
Эхинококкоз — Echinococcosis Жизненный … Википедия
Пастернацкий, Феодор Игнатьевич — Федор Игнатьевич Пастернацкий Род деятельности: врач Дата рождения: 25 (13)&# … Википедия
Гидронефроз — I Гидронефроз (hydronephrosis; греч. hydōr вода + nephros почка + ōsis; синоним: уронефроз, гидронефротическая трансформация) нарастающее расширение почечных чашечек и лоханки с атрофией почечной паренхимы, обусловленное хроническим нарушением… … Медицинская энциклопедия
Двенадцатипе́рстная кишка́ — (duodenum) начальный отдел тонкой кишки, расположенный между желудком и тощей кишкой. Спереди Д. к. прикрывают желудок, правая доля печени и брыжейка поперечной ободочной кишки, сама она охватывает головку поджелудочной железы. У новорожденных Д … Медицинская энциклопедия
Лептоспироз — I Лептоспироз (leptospirosis) инфекционная болезнь, характеризующаяся поражением капилляров, преимущественным вовлечением в патологический процесс почек, печени, мышц сердечно сосудистой и нервной систем. Ранее Л. разделяли на желтушный (болезнь… … Медицинская энциклопедия
Клинический случай. Ксантогранулематозный пиелонефрит.
Выделяют две формы КП: диффузная (85%) и фокальная (15%). Трудности диагностики КП обусловлены тем, что он часто протекает под «маской» почечно-клеточного рака, перинефрального абсцесса, калькулезного пиелонефрита, карбункула почки, малакоплакии, лейомисаркомы или туберкулеза [1]. Типичные симптомы включают боль в боку, лихорадку, недомогание, потерю аппетита и похудание. При осмотре нередко можно пропальпировать объемное образование в проекции почки [3]. В анализах крови обычно выявляют лейкоцитоз или анемию. В посеве мочи наиболее часто встречаются E.coli и Proteus mirabilis. При УЗИ, как правило, выявляются увеличение почки, расширение чашечек и лоханки, камни и гиподенсивные участки с очагами деструкции [3,4]. Классическая триада при внутривенной урографии диффузной формы КП состоит из снижения или отсутствия функции почки, коралловидного нефролитиаза и диффузного увеличения почки. КТ является наиболее информативным методом диагностики КП и позволяет, помимо прочего, выявить и оценить распространение процесса на соседние органы [3,4].
Массивное мягко-тканное образование в правой поясничной области, контуры m. psoas четко не визуализируются, размытые границы паранефрия, дислоцированные петли кишечника (ВВУ).
Окончательный диагноз КП основывается на данных гистологического исследования (после нефрэктомии): гранулематозный воспалительный инфильтрат, состоящий из нейтрофилов, лимфоцитов, плазменных клеток, лимфоцитов, ксантомных гистиоцитов и многоядерных гигантских клеток с замещением почечной паренхимы липидами, которые именуются ксантомными или «пенистыми» клетками.
Тактика лечения зависит от состояния больного и может быть как консервативной, так и хирургической.
Описание клинического наблюдения.
Мужчина 66 лет поступил в урологическое отделение ГКБ № 20 03.12.2012 г. в плановом порядке с диагнозом «Опухоль правой почки» для оперативного лечения. Из анамнеза известно, что больного в течение длительного времени беспокоили периодические боли в правом боку. При стационарном обследовании в одной из Московских городских больниц при УЗИ выявлено объемное образование и камень правой почки, а также множественные кисты с обеих сторон. При МСКТ с контрастированием получена следующая картина:
в верхнем сегменте правой почки выявляется образование размерами 88 мм х 67 мм, неравномерно накапливающее контрастное вещество, неоднородной структуры с наличием гиподенсивных зон, не накапливающих контрастное вещество, значительно деформирующее верхний контур почки с распространением в клетчатку без границы с прилежащими отделами печени (6-й сегмент). Также образование распространяется в средний сегмент почки по заднему и медиальному контуры без границы на протяжении около 30 мм с правой поясничной мышцей с накоплением контраста в данной зоне. Почка не резко ротирована кпереди, смещена вверх. Почечная ножка дифференцируется. Дефектов контрастирования сосудов нет. В правой почке определяются множественны кисты до 60 мм, вдающиеся в синус почки с деформацией лоханки, мелкий конкремент 4 мм. Парааортально и паракавально справа на уровне почечной ножке определяются лимфатические узлы до 13 мм. В левой почке множественные кисты.
При поступлении состояние удовлетворительное. Лихорадки, интоксикации нет. Живот мягкий, умеренно болезненный в правых отделах. Симптом поколачивания отрицательный с обеих сторон, пальпация почек безболезненна, нижний край правой почки незначительно смещен вниз. В анализах крови умеренные анемия, гипопротеинемия и азотемия. В анализе мочи – незначительная протеинемия.
06.12.2012 в плановом порядке выполнена нефрэктомия справа. При ревизии выявлены отек и повышенная кровоточивость паранефральной клетчатки, увеличение в размерах правой почки, которая верхним полюсом интимно спаяна с печенью. В этой же области пальпируется плотный инфильтрат. При разъединении верхнего полюса почки и печени вскрыт абсцесс, выделено около 50 густого, сливкообразного гноя. С техническими сложностями, обусловленными выраженным паранефритом, выполнены нефрэктомия справа, а также парааортальная и паракавальная лимфодиссекция. На разрезе верхняя половина почки представлена округлым объемным образованием диаметром 7 см, желтого цвета с участками распада и гнойными полостями.
Послеоперационный период протекал без особенностей, больной выписан на 12-е сутки. В посеве отделяемого из почки выявлена P. aeruginosa
Гистологическое исследование: ткань почки с морфологической картиной хронического активного пиелонефрита, ростом темноклеточной аденомы в одном из участков. Фрагменты ткани с морфологической картиной гранулематозного воспаления с большим количество ксантомных клеток, участками абсцедирования, разрастанием фиброзно-жировой ткани, гигантскими многоядерными клетками. Фрагменты мочеточника с морфологической картиной хронического активного воспаления.
Заключение: хронический подострый ксантоматозный пиелонефрит с развитием хронических абсцессов почки и паранефрия, формированием воспалительной псевдоопухоли. Папиллярная темноклеточная аденома почки.
Таким образом, данный клинический пример отчетливо демонстрирует все сложности диагностики КП, который зачастую протекает под маской весьма разнообразных заболеваний, в частности опухоли почки T4N1Mx с распадом и абсцедированием. У пациента в предоперационном периоде не было отмечено каких-либо специфических признаков, четко указывающих на формирование КП. Это обусловлено тем, что классическая клинико-рентгенологическая картина выявляется, к сожалению, достаточно редко. При этом, во время не диагностированное заболевание может иметь фатальные последствия для пациента. В связи с этим, врачам (и не только урологам) необходимо быть настороженными в отношении возможного развития КП, особенно у пациентов с длительной обструкцией мочевыводящих путей и хроническим пиелонефритом на фоне сахарного диабета. Также необходим тесный междисциплинарный контакт, особенно между клиницистами и рентгенологами, что поможет своевременному выявлению и лечению этой сложной и редкой патологии.
Неотложная помощь при остром пиелонефрите и гематурии
Острый пиелонефрит — неспецифическое инфекционное воспаление чашечно-лоханочной системы и паренхимы почек. ОПН вызывают Escherichia соli, Klebsiella, Proteus, Pseudomonas.
Пути проникновения инфекционного агента в почку:
Предрасполагающие факторы развития острого пиелонефрита — нарушения гемо- или уродинамики в почке или верхних мочевых путях. Острый пиелонефрит чаще наблюдается у женщин.
Инфекция, попав в почку, получает благоприятные условия для своего развития в зонах гипоксии, где и возникает воспалительный процесс. Инфицированный тромб или эмбол в конечных сосудах коркового вещества почки вызывают инфаркт с последующим нагноением. Возникновение множественных мелких нагноившихся инфарктов в корковом веществе квалифицируют как апостематозный нефрит. Развитие обширного инфаркта с последующим нагноением ведет к формированию карбункула почки.
В отношении патогенеза заболевания различают первичный и вторичный пиелонефрит (рис. 1). В основе вторичного пиелонефрита лежат органические или функциональные изменения в почках и мочевых путях.
В зависимости от пассажа мочи по верхним мочевым путям, т. е. из почки в лоханку и далее по мочеточнику, различают острый пиелонефрит необструктивный (если он сохранен) и обструктивный (если нарушен).
Проявления острого пиелонефрита:
Часто острому пиелонефриту предшествует учащенное, болезненное в конце мочеиспускание (клиническая картина острого цистита).
Необструктивный острый пиелонефрит может начаться с дизурии и в тот же день или через 1–2 дня привести к высокой температуре тела, ознобу и боли со стороны пораженной почки. Озноб может сменяться проливным потом с кратковременным снижением температуры тела; боль в поясничной области в некоторых случаях появляется во время мочеиспускания и предшествует ознобу и лихорадке (пузырно-мочеточниковый рефлюкс!), а после них больше не повторяется (разрыв форникса одной или нескольких чашечек и резорбция мочи — форникальный рефлюкс!).
Обструктивный острый пиелонефрит (окклюзия мочеточника камнем, продуктами хронического воспаления почки, внешнее сдавление — ретроперитонеальный фиброз, рак внутренних половых органов, увеличенные лимфатические узлы и т. д.) начинается с постепенно нарастающей или острой боли в пояснице со стороны поражения с последующим ознобом и повышением температуры тела.
Осложнения обструктивного острого пиелонефрита:
Диагностика
При сборе анамнеза обращают внимание:
Проверяют соответствие частоты пульса температуре тела, выявляют боль в подреберье при пальпации живота и положительный симптом поколачивания по пояснице (симптом Пастернацкого) со стороны пораженной почки.
Лабораторная диагностика. В общем анализе мочи часто отмечается лейкоцитурия, которая при обструктивном остром пиелонефрите может отсутствовать, так как моча из пораженной почки не попадает в мочевой пузырь.
В общем анализе крови отмечается лейкоцитоз, нередко со сдвигом формулы крови влево (число палочкоядерных нейтрофилов составляет 20% и выше).
В биохимическом анализе крови возможно повышение показателей мочевины и креатинина, часто у пожилых и ослабленных больных, при хронической почечной недостаточности или поражении единственной функционирующей почки.
При посеве мочи (проводят до антибактериальной терапии) выделяют возбудителя заболевания и определяют его чувствительность к антибактериальным препаратам.
Для уточнения диагноза и формы острого пиелонефрита проводят:
Острый пиелонефрит дифференцируют со следующими состояниями:
Основные направления терапии
Алгоритм неотложной помощи при остром пиелонефрите представлен на рисунке 2.
Клиническая фармакология отдельных препаратов
Гентамицин эффективен в отношении инфекций, вызываемых грамположительными и грамотрицательными микроорганизмами, бактериями кишечной группы. Препарат быстро всасывается при внутримышечном введении, терапевтическая концентрация в крови достигается через 1 ч и сохраняется в течение 8–12 ч. Разовая доза составляет 80–160 мг, суточная — 160–320 мг. Побочное действие: нефро- и ототоксичность. Противопоказания к применению: снижение функции почек и пониженный слух.
Фторхинолоны (ципрофлоксацин, норфлоксацин, офлоксацин) активны в отношении большого числа грамположительных и грамотрицательных бактерий, выпускаются в формах для перорального и парентерального введения. Препараты хорошо всасываются в кишечнике и широко распределяются в жидкостях и тканях организма, секретируются главным образом почками. Период полувыведения — 3–7 ч. Наиболее широко при лечении острого пиелонефрита применяют ципрофлоксацин (медоциприн, сифлокс, ципровин) — 500 мг 2 раза в день, норфлоксацин (нолицин, норбактин) — 400 мг 2 раза в день и офлоксацин (зоноцин, офло, офлоксацин) — 200 мг 2 раза в день. Применение фторхинолонов противопоказано у детей до 14 лет, беременных женщин, а также при их индивидуальной непереносимости.
Часто встречающиеся ошибки терапии:
Показанием к госпитализации является большинство случаев острого пиелонефрита, в особенности если имеется подозрение на обструктивный характер поражения.
Разбор клинических случаев
Больная С., 18 лет. Жалобы на боли в левой поясничной области, повышение температуры тела до 38°С, сопровождающееся ознобом, тошноту, учащение и болезненность мочеиспусканий. Анамнез: 3 дня назад имело место переохлаждение, после чего мочеиспускания участились и стали болезненными, повысилась температура и появились боли. Принимала нитроксолин без эффекта. При осмотре: болезненность при пальпации в левых боковых отделах живота, симптом Пастернацкого резко положительный слева. Диагноз: острый необструктивный пиелонефрит слева. Больная госпитализирована в урологический стационар. Лечение: антибактериальная терапия гентамицином (80 мг 2 раза в сутки в/м).
Больная К., 29 лет. Жалобы на резкие боли в правой поясничной области, иррадиирующие в промежность, повышение температуры тела до 39°С с потрясающим ознобом, тошноту, неоднократную рвоту. Анамнез: длительное время страдает мочекаменной болезнью, ранее неоднократно самостоятельно отходили мелкие конкременты. Двое суток назад появились резкие боли в правой поясничной области, принимала баралгин и но-шпу с временным эффектом. Через день после начала болей отметила повышение температуры с ознобом, тошноту и рвоту. При осмотре: больная стонет от боли. Язык сухой, ЧСС 90 уд/мин. Живот мягкий, резко болезненный при пальпации в правых боковых отделах, симптом Пастернацкого резко положительный справа. Диагноз: правосторонняя почечная колика. Острый обструктивный пиелонефрит справа. Больная госпитализирована в урологический стационар. Лечение: катетеризация правого мочеточника, при невозможности ее выполнения — нефростомия справа. Интенсивная дезинтоксикационная и антибактериальная терапия.
Больной Ш., 67 лет. Жалобы на озноб, повышение температуры тела до 39,5°С, боли в пояснице справа. Анамнез: 3 мес назад произведена радикальная цистопростатэктомия по поводу рака мочевого пузыря, пластика мочевого пузыря кишечным лоскутом по Штудеру. При предоперационном обследовании у больного выявлена аплазия левой почки. Через месяц после операции появились постоянные тянущие боли в правой поясничной области, к врачам не обращался. В течение последней недели уменьшилось количество выделяемой мочи, появились отеки ног. Трое суток назад отметил повышение температуры на фоне усиления болей в правой поясничной области, температура прогрессивно повышалась, достигла 39,5°С и сопровождалась ознобами, объем мочи в сутки не превышал 200 мл. При осмотре: больной бледный, астенического сложения, отмечаются отеки нижних конечностей. Пальпаторно определяется выраженная болезненность в правых боковых отделах живота, симптом Пастернацкого резко положительный справа. Диагноз: острый обструктивный пиелонефрит справа. Стриктура правого уретеронеоцистанастомоза. Олигурия. Больной госпитализирован в урологический стационар. Лечение: экстренная нефростомия справа.
Гематурия — патологический симптом, характеризующийся примесью крови в моче.
Основные причины почечных кровотечений представлены в таблице 1.
Эссенциальная гематурия (табл. 2) объединяет ряд состояний, при которых неизвестны этиология и патогенез, а клинико-рентгенологические и морфологические исследования не позволяют точно указать причину кровотечения.
К гематурии может приводить прием ненаркотических анальгетиков, антикоагулянтов, циклофосфамида, оральных контрацептивов, винкристина.
При новообразованиях почки при прорастании опухоли в лоханке или чашечках нарушается целостность сосудистой стенки. Если опухоль не сообщается с чашечно-лоханочной системой, венозный отток из зоны почки с опухолевым узлом нарушается, форникальные вены расширяются и разрываются.
При раке предстательной железы опухоль прорастает в стенки мочевого пузыря или простатического отдела уретры, вены мочевого пузыря в его шеечном отделе сдавливаются опухолью, возникает венозный стаз. Свободно флотирующие ворсинчатые опухоли мочевого пузыря, располагающиеся поблизости от его шейки, во время мочеиспускания увлекаются током мочи в мочеиспускательный канал, закупоривают его просвет и, ущемляясь, набухают, лопаются и начинают кровоточить.
При цистите и простатите слизистая шейка мочевого пузыря воспаляется, травмируется и легко кровоточит при соприкосновении с другими стенками в конце акта мочеиспускания.
При нарушении почечной гемо- и уродинамики венозные сплетения форниксов при нарушенном венозном оттоке или значительном повышении внутрилоханочного давления переполняются кровью, вены, кольцевидно охватывающие своды чашечек, расширяются и нарушается их целостность, что приводит к гематурии из верхних мочевых путей.
При некрозе почечных сосочков нарушается кровоснабжение сосочка, а иногда и всей мальпигиевой пирамиды, некротизированная ткань отторгается, возникает кровотечение.
При доброкачественной гиперплазии простаты возникает венозный застой в органах малого таза, нарушается целостность сосудов.
Различают два вида гематурии:
Клиническая картина
Появление в моче эритроцитов придает ей мутный вид и розовую, буро-красную или красновато-черную окраску в зависимости от степени гематурии. Гематурия может возникать внезапно, быть однократной или повторяться. Ее прекращение обманчиво, так как причина гематурии, как правило, оказывается не устранена, и обследование при повторных кровотечениях с большим опозданием часто выявляет уже запущенную опухоль.
При опухоли почки гематурия может быть первым и длительное время единственным симптомом заболевания. В большинстве случаев она безболезненна, но при профузном кровотечении с образованием сгустков в почечной лоханке и их прохождении через мочеточники возникают тупые, реже коликообразные боли в поясничной области. При папиллярных опухолях мочевого пузыря гематурия обычно безболезненная и носит профузный характер без образования сгустков. При ворсинчатых опухолях мочевого пузыря, располагающихся около его шейки, струя мочи во время мочеиспускания может прерываться.
При туберкулезном поражении почек в самых ранних стадиях процесса наблюдается тотальная гематурия, которая может сопровождаться стойкой пиурией.
При доброкачественной гиперплазии простаты гематурия возникает без видимой причины либо при катетеризации мочевого пузыря вследствие нарушения целостности разрыхленной слизистой оболочки задней уретры.
При остром цистите и простатите терминальная гематурия отмечается на фоне выраженной дизурии.
При мочекаменной болезни гематурия обычно развивается вслед за приступом почечной колики, струя мочи может внезапно прерываться во время мочеиспускания.
Возможные осложнения: при массивном кровотечении с образованием бесформенных сгустков возможна острая задержка мочи из-за тампонады мочевого пузыря этими сгустками. Редко в этом случае может развиться шок вследствие кровопотери и боли.
Диагностика
При опросе необходимо выяснить:
Визуальная оценка мочи:
Цвет мочи может меняться при приеме лекарственных средств и пищевых продуктов:
При синдроме длительного сдавливания и размозжения тканей миоглобин из мышц попадает в кровь и проникает в мочу, что придает ей красно-бурую окраску.
Для определения характера и источника кровотечения в условиях стационара проводят:
Лабораторная диагностика включает:
При гемоглобинурии цвет мочи не меняется даже при длительном ее стоянии, а при гематурии эритроциты оседают на дно сосуда и верхние слои мочи приобретают желтоватую окраску.
Гематурию у женщин следует дифференцировать с кровотечением из половых органов. Для этого исследуют среднюю порцию мочи при самостоятельном мочеиспускании или мочу, полученную из мочевого пузыря путем катетеризации.
Основные направления терапии
Алгоритм неотложной помощи при гематурии представлен на рисунке 3.
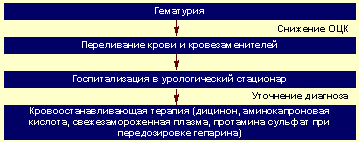 |
| Рисунок 3. Алгоритм неотложной помощи при гематурии |
При развитии гиповолемии и артериальной гипотензии восстановление ОЦК: кристаллоидные и коллоидные растворы внутривенно.
При подозрении на острый цистит после забора мочи для посева ее на стерильность назначают антибиотик широкого спектра действия.
Терапия гемостатическими препаратами должна проводиться в условиях урологического стационара, после установления диагноза, под контролем свертываемости крови.
Клиническая фармакология отдельных препаратов
Этамзилат (дицинон) активирует формирование тромбопластина, образование III фактора свертывания крови, нормализует адгезию тромбоцитов. Препарат не влияет на протромбированное время, не обладает гиперкоагуляционными свойствами, не способствует образованию тромбов. Этамзилат вводят по 2–4 мл (0,25–0,5 г) внутривенно одномоментно либо капельно, добавляя к обычным растворам для инфузий.
Гемостатическое действие развивается:
Не следует применять этамзилат при геморрагиях, вызванных антикоагулянтами.
Аминокапроновая кислота угнетает фибринолиз, блокируя активаторы плазминогена и частично угнетая действие плазмина, оказывает специфическое кровоостанавливающее действие при кровотечениях, связанных с повышением фибринолиза. Для быстрого достижения эффекта под контролем коагулограммы вводят стерильный 5% раствор препарата на физрастворе внутривенно капельно до 100 мл.
Протамина сульфат оказывает противогеморрагическое действие при кровоточивости, вызываемой гепарином при его передозировке, после операций с применением экстракорпорального кровообращения и использованием гепарина. Применяют 1 мл 1% раствора внутривенно струйно медленно за 2 мин или капельно, 1 мг протамина сульфата нейтрализует примерно 85 ЕД гепарина. Противопоказан при гипотензии, недостаточности коры надпочечников, тромбоцитопении.
Часто встречающиеся ошибки терапии: назначение гемостатических препаратов до выявления источника гематурии.
Макрогематурия является показанием для экстренной госпитализации в урологический стационар.
Разбор клинических случаев
Больная М., 30 лет. Жалобы на схваткообразные боли в поясничной области слева, усиливающиеся при движении, после физической нагрузки, примесь крови в моче, повышение температуры тела до 38,2°С. Заболевание началось с дизурии в виде учащенного, болезненного мочеиспускания, спустя сутки появились боли в поясничной области, примесь крови в моче. Анамнез: 7 лет назад был установлен диагноз — нефроптоз I степени слева. Заболевание проявляло себя периодическими атаками пиелонефрита. При осмотре: больная беспокойна. Область почек визуально не изменена, при пальпации безболезненная, симптом поколачивания слабо положительный слева, болезненности по ходу мочеточников нет, мочевой пузырь перкуторно пуст. Диагноз: острый восходящий левосторонний пиелонефрит. Нефроптоз слева. Пациентка госпитализирована в урологический стационар.
Больной Ж., 77 лет. Вызов СМП в связи с интенсивной примесью крови в моче, выделением кровяных сгустков при мочеиспускании. Анамнез: урологические заболевания отсутствуют. При осмотре: больной астеничен, кожные покровы бледные. Область почек визуально не изменена, при бимануальной пальпации правой почки определяется объемное образование нижнего сегмента, симптом поколачивания отрицательный с обеих сторон. При пальцевом ректальном исследовании — простата увеличена в 1,5–2 раза, тугоэластической консистенции, срединная бороздка сглажена, слизистая прямой кишки над железой подвижна, пальпация безболезненна. Диагноз: опухоль правой почки. Больной госпитализирован в урологическое отделение.
Больной Ч., 24 года. Жалобы на постоянное выделение крови по мочеиспускательному каналу. Анамнез: около часа назад упал и ударился промежностью о трубу. При осмотре: кровоподтек в области промежности, выделение алой неизмененной крови из уретры, вне акта мочеиспускания. При пальцевом ректальном исследовании — предстательная железа нормальных размеров, тугоэластической консистенции, срединная бороздка выражена, слизистая прямой кишки над железой подвижна, пальпация безболезненна. Диагноз: травма уретры. Больному показана госпитализация в стационар для обследования и определения тактики лечения.
Таким образом, успех лечения больных пиелонефритом и гематурией во многом определяется принятием адекватных мер при оказании неотложной медицинской помощи.
Е. Б. Мазо, доктор медицинских наук, профессор, член-корреспондент РАМН
РГМУ, Москва