радужка субатрофична что это такое
Субатрофия глазного яблока
Автор:

Причины субатрофии глаза
Субатрофия глаза может возникнуть в следующих ситуациях:
В этом случае, чтобы избежать симпатической офтальмии, травмированный глаз необходимо своевременно энуклеировать.
Воспаление глаза, протекающее в форме нейроретинита, исчезает сразу после проведения энуклеации глаза. При терапии нейроретинита, нет гарантий, что воспалительный процесс можно остановить. Поэтому, при выявлении первых признаков процесса воспаления, глаз необходимо удалить.
Как правило, такой глаз, удаляют хирургическим способом. Это связано вовсе не с эстетическим дефектом внешнего вида человека. Пораженный глаз является очагом инфекции, которая может очень быстро перекинуться а здоровый глаз, вызвав так называемую симпатическую офтальмию.
Симптомы
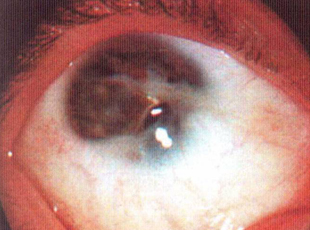
Явным признаком субатрофии являются визуальное уменьшение (западение) глаза, что связано с уменьшением его размера. Инструментальное подтверждением диангноза являются УЗИ глаза.
Стадии
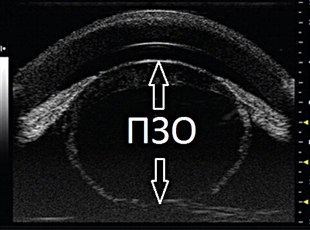
Классификация субатрофии включает в себя учет передне-заднего размера глаза (ПЗО) и структур глазного яблока (роговицы, стекловидного тела, сетчатки)
Классификация МКБ-10
В международной классификации болезней 10-го пересмотра субатрофия глаза имеет код H44.5 (Дегенеративные состояния глазного яблока), куда наряду с атрофией и сморщиваниемглазного яблока входит абсолютная глаукома.
Лечение субатрофии
При субатрофии глазного яблока возможность сохранения глаза существует и наш офтальмологический центр имеет все возможности для этого!
Методы удаления глазного яблока
Простая энуклеация (традиционный способ операции)
Данный вид операции предусматривает удаление глазного яблока без восполнения объема. Минусы подобной операции – возможные косметические недостатки:
Иногда из-за отвисания нижнего века, протез вставленный внутрь не способен удержаться в глазу и из конъюнктивальной полости выпадает.
Операция, с применением орбитальных имплантатов
В этом случае, также применяется энуклеация. Но, хирург сохраняет весь мышечный аппарат глаза и его белочную оболочку. Благодаря этому, протез глаза имеет хорошую подвижность в глазнице и надежное закрепление.
После выполненной органосохранной операции больным рекомендуют заказать тонкостенный протез, который способен обеспечить прекрасный эстетический эффект.Глазные протезы изготавливается индивидуально. Носить их рекомендуется не ранее, чем спустя 6 месяцев после вмешательства.
В нашей клинике пациент имеет возможность пройти обследование при диагнозе «субатрофия глаза» на самой современной аппаратуре ведущих мировых производителей и получить рекомендации ведущих офтальмологов Москвы по плану лечения: медикаментозному или хирургическому.
location_on Семёновский переулок, дом 11 (м.Семеновская)
Атрофия глазного яблока и радужки
Что такое субатрофия глаза и атрофия радужки? Какие есть причины возникновения, этапы развития и методы лечения этих заболеваний? Что делать, если в клинике Вам поставили такой диагноз? На эти вопросы отвечаем в нашей информационной статье.
Что такое субатрофия? Причины
Смертью глаза, которая протекает очень медленно, и в процессе которой происходит сморщивание, уменьшение, а затем высыхание глазного яблока, называется субатрофией. К сожалению, данное заболевание, в отличие от ряда других, вылечить невозможно, и оно ведет к
В этой статье
полной потере зрения.
Офтальмологи выделяют несколько причин его появления, самые распространенные из них:
К сожалению, субатрофичные глаза обязательно нужно удалить, так как они не только влекут за собой регулярный воспалительный процесс, но и симпатическую офтальмию. Что это такое?
Последним медицинским термином называется поражение здорового глаза иммунитетом: воспаление с больного глаза переходит на нетронутый недугом. Именно поэтому ликвидация субатрофии — задача первостепенной важности, с которой нельзя затягивать не в коем случае.
Симптомы заболевания
Данная патология относится к тем разновидностям заболеваний глаз, которые сложно не заметить. И все же об основных мы должны Вам рассказать.
Первый, среди симптомов, это визуальное уменьшение глазного яблоко, то есть, его так называемое западание. Для того чтобы подтвердить доводы врача, делается УЗИ.

Специалисты выделяют несколько стадий заболеваний, при которых важно учитывать передне-задний размер глаза и структуру глазного яблока.
На первоначальной диагностике (первая стадия) показатели следующие: 18 мм размер глаза, плюсом, есть изменения в роговице и хрусталике, помутнения в стекловидном теле, отслоение сетчатой оболочки.
При второй, или развитой стадии величина передне-заднего расстояния составляет от 20 до 17 мм, врач видит неоваскуляризацию роговой оболочки и атрофию радужки, а также плёнчатую катаракту, шварты, отслойку сетчатки обширного типа.
Ось глазного яблока на последней стадии — менее 16 мм. Присутствует также бельмо, атрофия радужной оболочки усиливается, как и фиброзные изменения стекловидного тела, происходит тотальная отслойка сетчатки.
Лечение субатрофии
Как говорилось выше, данное заболевание тяжелое и решается только за счет хирургического метода, но существует еще и медикаментозная стадия лечения. К последней прибегают, чтобы снять воспалительный процесс и стабилизировать внутриглазное давление. В этом случае, врач выписывает пациенту спазмолитики, кофеин, гормоны, нестероидные препараты.
Что касается операции, то главная задача хирурга — сохранить глаз как орган (но речь не идет о его полном восстановлении). Для ее решения специалист может прибегать к таким видам хирургического вмешательства, как витрэктомия, швартотомия и другие.
Как происходит удаление глазного яблока
Расскажем о некоторых операционных вмешательствах, к которым может прибегать врач при лечении субатрофии, а также уделим особое внимание особенностям каждого хирургического воздействия.
Итак, самый популярный и, пожалуй, самый традиционный способ носит название «простое удаление, или энуклеация». Объем восполнить в этом случае не удается, также появляется ряд недостатков с эстетической точки зрения. Например, западание верхнего и опущение нижнего века.
Нередко специалисты советуют сделать операцию с помощью орбитальных имплантатов — новое слово в медицине при решении таких сложных задач. Что же это, и в чем заключается ее суть? Без удаления и в этом случае не обойтись, но есть возможность сохранить весь мышечный аппарат и белочную оболочку глаза, что позволяет вставить протез, который будет хорошо двигаться и крепиться.
Обычно, специалисты рекомендуют после такого вмешательства прибегать к тонкостенному протезу – для максимального эстетического эффекта. Такие протезы разрабатываются для каждого пациента индивидуально, но приступать к их ношению можно спустя полгода.
Что такое атрофия радужки
Мы упоминали о таком недуге как атрофия радужки, которая является одним из симптомов субатрофии глазного яблока. Атрофия радужки — это одно из серьезнейших и опаснейших заболеваний, которое, как правило, протекает без очевидных симптомов (небольшие головные боли и дискомфорт в глазах). Как результат: люди не спешат обратиться за помощью к офтальмологу.
На самом же деле, патология может иметь и ряд разных других признаков. Из первоначальных стоит выделить:
Следующий шаг в развитии атрофии связан с изменениями формы зрачка: он превращается в эллипс, а на последней стадии вообще становится похож на узкую кайму. Появляется множество отверстий, в том случае, если болезнь не была диагностирована на ранних стадиях. Как мы уже говорили, на последнем этапе заболевания изменения зрачка видны сильнее, а проблемы со зрением резко становятся очевидными. Также отростки цилиарного тела укорочены и деформированы, местами склеены и фиброзно перерождены. Самым распространенным симптомом считается раздвоение изображения, или диплопия.
Особенности атрофии
Опасность появления атрофии радужки заключатся в том, что она влечет за собой развитие глаукомы (закрытоугольной и открытоугольной). Наличие последнего типа чревато не только резким снижением зрения, но и тем, что он в разы хуже поддается медикаментозному лечению.
Что интересно, в группу риска этого заболевания попадают люди:
Также стоит отметить, что атрофия, как правильно, поражает женщин. Такая патология не имеет возрастных ограничений и часто возникает у представительниц слабого пола в возрасте от 30 до 35 лет.
Чтобы избежать развития атрофии глаз, следует регулярно посещать специалиста и при первых признаках приступать к лечению. Сегодня медицина позволяет решить данную проблему с помощью медикаментов или операции.
К консервативному методу прибегают для снижения внутричерепного давления. Подходят препараты, которые усиливают отток внутриглазной жидкости нормализуют микроциркуляцию, обмен веществ или борются с глаукомой. Когда же нужно прибегать к операции? Хирургическое вмешательство, по мнению специалистов, нужно, когда открытоугольная глаукома начинает параллельно набирать обороты с основным заболеванием, а вот с закрытоугольной врачи могут бороться с помощью лекарств. Но, опять-таки, до тех пор, пока они помогают снижать внутриглазное давление.
Профилактика заболеваний
Здоровый образ жизни, включающий в себя правильное питание, физические нагрузки и отказ от вредных для организма привычек, лучшая профилактическая мера, которую Вы можете подарить себе.
посещать офтальмолога и соблюдать профилактические меры во избежание развития необратимых заболеваний.
Атрофия радужной оболочки: что это за болезнь и почему она возникает?
Атрофия радужной оболочки — это не самостоятельное заболевание, а симптом или стадия какого-либо офтальмологического недуга или патологического процесса в органах зрения. Начало атрофических изменений говорит о неблагоприятном протекании лечения или запущенной форме болезни. В каких случаях возникает атрофия радужки и как она лечится?
В этой статье
Атрофия радужки — что это такое?
Атрофия радужной оболочки, имеющая возрастную природу, является необратимым процессом. Если она возникает вследствие какого-либо офтальмологического недуга, то его контроль позволяет сократить прогрессирование атрофических изменений и таких тяжелых последствий, как полная утрата зрения. 
При определенных заболеваниях атрофируются отдельные части радужки — это строма или пигментная кайма. В некоторых случаях, как при атрофии глаза, атрофические процессы затрагивают всю радужную оболочку.
Атрофия радужки или стромы и зрачковой каймы — частые явления при воспалительных заболеваниях глаз, например, иридоциклитах, редких видах глаукомы и осложненных катарактах. Рассмотрим подробнее эти патологии и узнаем, можно ли выявить атрофию на ранней стадии.
Атрофия радужной оболочки при глаукоме
Глаукома представляет собой группу глазных патологий, общим симптомом для которых является повышенное внутриглазное давление. Запущенная глаукома приводит к сильным повреждениям всех структур глазного яблока. Есть два основных вида глаукомы — закрытоугольная и открытоугольная.
При закрытоугольной глаукоме давление в глазу периодически повышается и понижается, что приводит к воспалению глаза, снижению остроты зрения, возникновению цветных кругов перед глазами, болевым ощущениям в зрительных органах и голове. Причиной патологии часто бывают физиологические особенности: угол передней камеры глаза блокируется корнем радужки, что и провоцирует скачок давления. Если болезнь дошла до стадии тяжелых и болезненных приступов, то в ходе биомикроскопического исследования будет видна атрофия стромы или некоторых ее участков.
Открытоугольная глаукома, приводит к дистрофии почти всех тканей органа зрения, когда она переходит на среднюю и последнюю стадии. В переднем отделе глаза начинается атрофия стромы радужки, а также ее пигментного листка. Заметить это можно только при биомикроскопии и флюоресцентной ангиографии.
Очень часто пациент не обращает внимания на многие начальные симптомы глаукомы и оказывается в больнице либо по причине резкого ухудшения зрения, либо после острого приступа повышения внутриглазного давления. На этом этапе уже могут начаться атрофические изменения. Лечится глаукома на такой стадии хирургическим способом.
Катаракта и атрофия радужки
Атрофические процессы затрагивают радужную оболочку при некоторых разновидностях катаракты — помутнения хрусталика. Так, при сенильной или «старческой» катаракте, которая возникает у людей старше 55 лет, происходит практически полное разрушение пигментной каймы радужки и наблюдается атрофия стромы.
Катаракта, прогрессирующая при глаукоме, приводит к масштабным дистрофическим процессам в радужной оболочке. Сначала наступает легкая ее атрофия, затем резко атрофируются строма и пигментная кайма.
Травматическая катаракта, возникающая в результате проникающих ранений, сопровождается атрофией и разрывом радужной оболочки, а также мидриазом и коломбами — отсутствием частей радужки. Выявить эти процессы при любой форме катаракты можно только с помощью специального оборудования.
Воспалительные болезни сосудистой оболочки и атрофия радужки
Радужка относится к сосудистой оболочке глаза, при ее воспалениях страдают строма или радужная оболочка, в целом. Воспалительные заболевания, затрагивающие эту часть глаза, называются иридоциклитами. Существует 4 разновидности данной патологии, при которых атрофируется радужка глаза:
Синдром Фукса и атрофия радужки
Синдром Фукса — это разновидность сосудистого воспаления глаз или увеита. Встречается синдром не часто. При этой болезни сильно страдает радужная оболочка. Она заметно тускнеет, ее задний пигментный слой атрофируется. Это же происходит со стромой и зрачковым сфинктером. Синдром в большинстве случаев приводит к развитию катаракты и глаукомы. Его лечение зависит от того, на какой стадии он обнаружен. Наиболее эффективный способ — витрэктомия, то есть операция по удалению стекловидного тела.
Атрофия глаза
Атрофия радужки может быть симптомом офтальмологического недуга или стадией патологического процесса, который происходит в глазу. При атрофии всего глазного яблока постепенно поражаются все его структуры. Медики выделяют три стадии атрофии глаза:
Атрофия глаза — это необратимый процесс. Если он начался, то перед врачом встает задача не восстановить зрение, а сохранить глаз. Если этого не удалось сделать, он удаляется и на его место устанавливается протез.
Таким образом, атрофия, проявляющаяся в виде симптома глазной болезни или являющаяся стадией атрофии глазного яблока, может быть выявлена только с помощью детального исследования зрительных органов на специальном оборудовании. Лечение зависит от развития патологии, которой спровоцирована атрофия. Большая часть вышепредставленных недугов лечится только хирургическим путем. Врач должен для начала выяснить причину атрофии и попытаться устранить именно ее.
Атрофия стромы или зрачковой каймы не всегда видна невооруженным глазом. Ее можно заметить без обследования только при проявившейся гетерехромии, когда радужка одного глаза начинает заметно темнеть или терять цвет. Часто атрофия радужки бывает при таких симптомах, как:
Эти признаки входят в симптоматику многих заболеваний, поэтому точно говорить об атрофии при их появлении нельзя. Необходимо проверить состояние глаз у офтальмолога.
Субатрофия глазного яблока
Субатрофия глазного яблока – это патология, при которой орган постепенно уменьшается в размерах, деформируется, а зрение существенно ухудшается. В итоге наступает «смерть» глазного яблока, так как оно полностью теряет свои функции. Субатрофия развивается в результате травматических повреждений глаза или тяжелых офтальмологических заболеваний: отслойки сетчатки, увеита, нейроретинита. Патология не поддается консервативному лечению, атрофированное глазное яблоко необходимо удалять.
В Центре глазной хирургии «СМ-Клиника» проводят успешные операции по эвисцерации глазного яблока и установке опорно-двигательной культи из современного и безопасного материала экофлон.
Преимущества оперативного лечения в «СМ-Клиника»
Чем мы можем вам помочь
Лечение субатрофии глазного яблока
Субатрофию глазного яблока невозможно вылечить консервативным путем. При наличии воспалительных заболеваний глаз необходимо устранить воспалительный процесс, а при других патологиях проводить мероприятия, направленные на сохранение глазного яблока. Если же патология прогрессирует, важно вовремя удалить орган, поскольку воспалительные процессы могут оказывать негативное воздействие на здоровый глаз.
Операции при субатрофии глазного яблока
Офтальмологи нашего Центра проводят успешные операции по удалению атрофированного глазного яблока и формированию опорно-двигательной культи. В ходе операции удаляется содержимое глазного яблока, при этом сохраняются оболочки глаза и экстраокулярные мышцы. В полость устанавливается имплант из экофлона, который служит опорно-двигательной культей для будущего глазного протеза
Реабилитация после оперативного лечения субатрофии глазного яблока
Удаление глазного яблока и установка культи – непростая операция, которая проводится с использованием эндотрахеального наркоза, поэтому в течение суток необходимо пребывание в стационаре под наблюдением медперсонала. Сразу после вмешательства на глаз накладывают бинтовую давящую повязку, которую снимают на 3 сутки. В течение 2 недель необходимо использовать противовоспалительные капли и принимать антибактериальные препараты. На срок до 3 недель исключите серьезные физические нагрузки.
Через 2–3 недели после эвисцерации и установки культи временный протез меняют на постоянный. Изготовление индивидуального протеза занимает около 2 месяцев.
Субатрофия глазного яблока и все о ней
Субатрофия глазного яблока
Субатрофию глазного яблока называют постепенной смертью глаза, так как он медленно сморщивается, деформируется и в итоге значительно уменьшается в размерах и западает в орбиту. Результат – потеря зрения этим глазом и серьезный косметический дефект.
К сожалению, патология не поддается консервативному лечению. Единственный способ исправить косметический дефект – удалить поврежденное глазное яблоко и установить протез.
Стадии развития заболевания
В зависимости от размера переднезадней оси и характера изменений в частях глаза выделяют следующие стадии субатрофии:
Симптомы заболевания
Симптомы субатрофии напрямую зависят от спровоцировавшей ее патологии. Так, при воспалительных заболеваниях глаз пациентов беспокоит светобоязнь, боль в области век, снижение зрения. Для посттравматической субатрофии характерны сильные боли, блефароспазм, ощущение инородного тела.
Внешне субатрофия характеризуется помутнением роговицы, уменьшением размера глазного яблока по сравнению со здоровым глазом.
Диагностика субатрофии глазного яблока
Отделение глазной хирургии нашего Центра располагает всем необходимым для проведения тщательного обследования и постановки диагноза. После внешнего осмотра и сбора данных врач-офтальмолог выполняет УЗИ глазного яблока. В ходе обследования специалист определяет длину переднезадней оси, фиксирует изменения внутренних структур глаза. Далее, в зависимости от начального заболевания, могут быть проведены следующие исследования:
Оперативное лечение субатрофии глазного яблока
Цель хирургического вмешательства – удалить атрофированное глазное яблоко и сформировать культю для будущего протеза. Для этого врач удаляет содержимое глазного яблока, но сохраняет окружающие его мышечные ткани и оболочку. Это обеспечивает хорошую подвижность и надежное крепление будущего протеза. Имплант из экофлона устанавливается в полость глазного яблока. Позже он будет служить культей для постоянного тонкостенного протеза.
Для оперативного лечения субатрофии глазного яблока обращайтесь в отделение глазной хирургии Центра «СМ-Клиника». Наши офтальмологи проведут тщательное обследование и выполнят операцию с использованием современных технологий и высокоточного оборудования. Для записи на консультацию к врачу звоните: +7 (495) 292-59-87.
Субатрофия радужки — что это
Наша задача – спасти Ваше зрение!
Возрастная макулодистрофия (ВМД) является основной причиной слепоты у людей старше 50 лет! По данным ВОЗ, в настоящее время более 45 миллионов человек в мире страдают этим заболеванием.
Предотвратить слепоту и восстановить зрение — наша основная концепция работы с пациентами, страдающими возрастной макулодистрофией. В нашей клинике мы применяем современные и эффективные разработки в области диагностики и лечения этого заболевания. Своевременно начатое лечение совместно с применением анти-VEGF терапии дает надежный результат!
Важно помнить, что самый надежный способ диагностики макулодистрофии – это профилактический визит к офтальмологу и прицельный осмотр глазного дна с широким зрачком при офтальмологическом обследовании!
Что такое ВМД?
Возрастная макулодистрофия (ВМД) – это патологический процесс в центральной (макулярной) области сетчатки, приводящий к выраженному снижению зрительных функций.
Макулярная область сетчатки отвечает за центральную остроту зрения, и при ее поражении рассматриваемые предметы сначала становятся искаженными, а прямые линии кажутся изогнутыми, затем в центральной области зрения появляется непрозрачное пятно.
Вследствие этого у пациентов возникают выраженные проблемы с распознаванием лиц, чтением, вождением автомобиля, становится трудно ориентироваться в пространстве, повышается риск травматизации (падения, ушибы, переломы). В целом ухудшается качество нормальной жизнедеятельности любого человека, что приводит к социальной изоляции и клинической депрессии.
Хронический дистрофический процесс в центральной зоне сетчатки возникает вследствие возрастных изменений обмена веществ и сосудистой системы.
В результате чего происходит нарушение питания сетчатки, что приводит к поражению хориокапиллярного слоя, мембраны Бруха и пигментного эпителия сетчатки.
По данным статистики, эта патология является ведущей причиной потери центрального зрения вплоть до слепоты у пациентов в возрасте старше 50 лет. Тяжесть заболевания обусловлена центральной локализацией процесса и, как правило, двусторонним поражением глаз.
При макулодистрофии поражаются фоторецепторы – клетки, отвечающие за предметное зрение, дающие нам возможность читать, видеть удаленные предметы и различать цвета.
Формы макулодистрофии
Различают две формы возрастной макулодистрофии – сухую и влажную.
Сухая форма ВМД (возрастной макулодистрофии)
Сухая ВМД является самой распространенной формой болезни и развивается в несколько этапов. На ранних стадиях сухой ВМД образуются желтые отложения, известные как друзы, которые начинают накапливаться в слоях сетчатки глаза.
Друзы могут различаться как по размеру, так и по количеству, и они считаются частью естественного процесса возрастных изменений со стороны глаз.
Потеря зрения на данной стадии ощущается незначительно, особенно при одностороннем поражении.
С течением времени заболевание прогрессирует до развитой сухой ВМД и, в конечном итоге, может трансформироваться во влажную форму. При развитой стадии сухой ВМД, помимо увеличения количества и размера друз, у пациентов отмечается разрушение светочувствительных клеток и тканей, окружающих макулу. Это вызывает уже существенные проблемы со зрением.
Сухая ВМД может поразить как один, так и оба глаза.
В случае, когда у пациента поражен только один глаз, сложнее на ранних стадиях выявить начальные изменения в зрении из-за того, что здоровый глаз работает более интенсивно для компенсации недостатка зрения из-за пораженного глаза. Поэтому очень важно регулярно посещать врача офтальмолога для проверки остроты зрения обоих глаз и других профилактических исследований.
Влажная форма ВМД (возрастной макулодистрофии)
Влажная форма ВМД, также известная как неоваскулярная макулодистрофия или экссудативная форма ВМД, является наиболее серьезной и агрессивной формой возрастной макулодистрофии. Примерно у 15-20% пациентов сухая ВМД переходит во влажную форму.
При влажной ВМД в хориокапиллярном слое под макулой начинают образовываться новые патологические кровеносные сосуды, этот процесс называется неоангиогенезом.
Через эти неполноценные патологические сосуды просачивается жидкость и кровь, которые могут стать причиной пузырчатых выемок под макулой. Именно эти пузырчатые выемки искажают зрение в пораженном глазу, в связи с чем прямые линии кажутся волнистыми.
Пациент может видеть темное пятно или различные пятна в центре поля зрения. Это происходит из-за скопления крови или жидкости под макулой.
В отличие от сухой ВМД, которая может развивается медленно, влажная ВМД развивается достаточно быстро и повреждает макулярную область, что в скором времени приводит к выраженной потере центрального зрения и слепоте.
Поэтому для пациентов, находящихся в группе риска развития влажной ВМД, очень важно периодически проверять свое зрение у офтальмолога.
Если вовремя не начать лечение влажной ВМД, кровоизлияния в глазу могут стать причиной образования рубцовой ткани, что ведет к необратимой потере зрения.
Какие существуют факторы риска и причины возникновения ВМД?
Возрастная макулодистрофия – это многофакторное, полиморфное заболевание центральной зоны сетчатки и сосудистой оболочки глаза. Влияние на организм нижеперечисленных факторов в несколько раз увеличивают риск развития ВМД и агрессивное прогрессирование этого заболевания:
Другими причинами могут служить травмы, инфекционные или воспалительные заболевания глаз, высокая близорукость.
Какие основные симптомы ВМД?
На ранних стадиях ВМД может не сопровождаться какими-либо заметными симптомами.
Со временем пациенты замечают потерю яркости и контрастности цветов, расплывчатость, нечеткость изображения, им становится трудно рассмотреть детали предметов, как вблизи, так и вдали.
Прямые линии воспринимаются волнообразными или частично надломленными в основном в центральных частях поля зрения. Восприятия привычных предметов изменяется, например, дверной проем кажется перекошенным.

При обнаружении подобных симптомов следует незамедлительно пройти обследование у офтальмолога!
Важно помнить! Влажную форму ВМД можно вылечить. Главное – как можно быстрее распознать симптомы и принять немедленные меры для прохождения надлежащего лечения.
МОЖНО ЛИ ОБРАТИТЬ ПОТЕРЮ ЗРЕНИЯ, ВЫЗВАННУЮ ВЛАЖНОЙ ФОРМОЙ ВМД?
Безусловно. Клинически доказано, что своевременная диагностика и специфические прогрессивные виды терапии способствуют восстановлению зрения у пациентов.
Как диагностируется ВМД?
Изменение в зрении можно определить в домашних условиях самостоятельно посредством простого теста, для которого используется решетка Амслера.
Этот тест предназначен как для выявления заболеваний центральной области сетчатки, так и для контроля за динамикой лечения при имеющейся патологии центральной зоны сетчатки.
Тест Амслера необходимо разместить на расстоянии 30 см от глаза, а другой глаз необходимо прикрыть рукой, затем сосредоточиться на жирной точке в центре теста. Если Вы обнаружили какие-либо изменения – отметьте их на тесте Амслера или зарисуйте, как Вы это видите, и возьмите с собой на прием к офтальмологу.
Какое диагностическое обследование при ВМД проводится в клинике?
Помимо рутинных методов диагностического обследования при дистрофии сетчатки, таких как определение остроты зрения, биомикроскопия, исследование состояния глазного дна (офтальмоскопия), определение полей зрения (периметрия), мы применяем современные компьютеризированные методы диагностического исследования сетчатки глаза.
Среди них наиболее информативное при ВМД – оптическая когерентная томография. Это исследование позволяет выявлять самые ранние изменения, которые проявляются при макулярной дегенерации сетчатки.
Оптическая когерентная томография (ОКТ) позволяет выявить изменения внутри тканевых структур сетчатки и определить форму макулярной дистрофии.
Особое значение придается ОКТ в случаях, когда есть нeсоответствие остроты зрения и картины глазного дна, получаемой при обычном офтальмоскопическом исследовании. Кроме того, данное исследование назначается для контроля эффективности проводимого лечения.
Помимо ОКТ, в ряде случаев мы назначаем флюоресцентную ангиографию сетчатки (ФАГ) – это позволяет с помощью внутривенного красителя (флюоресцеина) диагностировать изменения структуры сосудов сетчатки, которое необходимо для выявления источника отека, при назначении лазерной коагуляции сетчатки.
Все эти исследования позволяют уточнить диагноз, стадию заболевания, выбрать правильную тактику лечения.
Современное лечение влажной формы ВМД
В настоящее время применяется ряд эффективных методов лечения влажной формы ВМД. Это лечение направлено на прекращение ангиогенеза (образование новых неполноценных кровеносных сосудов) в глазу и называются «антиангиогенными», «антипролиферативными» видами терапии или «анти-VEGF» видами терапии.
Семейство белков VEGF (фактора роста эндотелия сосудов) потенцирует рост новых неполноценных кровеносных сосудов. Анти-VEGF терапия направлена на замедление прогрессирования влажной ВМД, а в некоторых случаях позволяет улучшить Ваше зрение.
Эта терапия особенно эффективна, если её применять до стадии рубцевания — именно тогда лечение может сохранить зрение.
Какие существуют препараты для анти-VEGF терапии?
Существует несколько основных препаратов, которые являются ингибиторами VEGF, они наиболее эффективны для лечения влажной формы ВМД:
Макуген (Пегаптаниб) — это ингибитор VEGF, он был рекомендован для лечения влажной ВМД. Макуген воздействует непосредственно на VEGF и тем самым помогает замедлить потерю зрения.
Этот препарат вводят непосредственно в глаз в виде эндовитриальной инъекции. Эта терапия требует повторных инъекций, которые проводятся каждые пять-шесть недель.
Макуген стабилизирует зрение примерно у 65% пациентов.
Луцентис (Ранибизумаб) — это высокоэффективное лечение влажной формы ВМД. Луцентис — тип анти-VEGF препарата, называемый фрагментом моноклонального антитела, который был разработан для лечения заболеваний сетчатки глаза. Он вводится непосредственно в глаз в виде эндовитриальной инъекции и может стабилизировать зрение и даже способен обратить его потерю.
Наши клинические наблюдения показывают, что наилучшие результаты наблюдаются, если вводить препарат несколько раз в ежемесячном режиме. Данные, полученные в рамках клинических исследований, также показали, что после двухлетнего лечения ежемесячными инъекциями Луцентиса зрение стабилизируется примерно у 90% пациентов, что является значительным показателем восстановления зрения.
Эйлеа (Афлиберцепт) — это также высокоэффективной препарат для терапии влажной формы ВМД, назначаемый с более низкой частотой введения. Эйлеа — тип анти-VEGF препарата, известный как гибридный белок, который вводится непосредственно эндовитриально в глаз пациента при лечении влажной формы ВМД.
Эйлеа воздействует непосредственно на VEGF, а также на другой белок, называемый плацентарным фактором роста (ПФР), который также был обнаружен в избытке в сетчатке у пациентов, страдающих влажной формой макулодистрофии.
После первых 3 инъекций с месячным интервалом и последующих инъекций каждые два месяца Эйлеа демонстрирует такую же эффективность, как и ежемесячные инъекции Луцентиса.
В рамках клинических испытаний у пациентов с влажной формой возрастной макулярной дегенерации сравнивались ежемесячные инъекции Луцентиса и инъекции Эйлеа, получаемые пациентами регулярно на протяжении трех месяцев, а затем каждый второй месяц.
После первого года лечения было продемонстрировано, что инъекции Эйлеа один раз каждые два месяца улучшали или поддерживали зрение у пациентов, страдающих ВМД, на уровне, сравнимом с уровнем, который был достигнут в рамках применения Луцентиса. Безопасность обоих препаратов также аналогична.
В целом, пациенты, которым вводили Эйлеа, нуждались в меньшем количестве инъекций для достижения той же эффективности, что и при ежемесячных инъекциях Луцентиса.
Авастин (Бевацизумаб) — противоопухолевый препарат с высокой анти-VEGF активностью, который назначается офтальмологами в качестве терапии по незарегистрированному показанию для лечения влажной формы возрастной макулярной дегенерации.
Авастин — тип анти-VEGF препарата, называемый моноклональным антителом, который был разработан для лечения рака (прогрессирование которого также зависит от ангиогенеза). По своей структуре Авастин схож с препаратом Луцентис.
Некоторые офтальмологи назначают Авастин пациентам, страдающим от влажной формой ВМД, предварительно перекомпоновывая препарат таким образом, чтобы можно было ввести его непосредственно в глаз.
Поскольку было продемонстрировано, что инъекции Авастина схожи по эффективности лечения влажной макулодистрофии с Луцентисом, некоторые офтальмологи используют Авастин потому, что он существенно дешевле препарата Луцентис. Инъекции Авастина можно вводить ежемесячно или реже по графику, определенному лечащим врачом.
Все анти-VEGF препараты от влажной формы макулодистрофии вводятся непосредственно эндовитриально в глаз только офтальмологом. Витреоретинологи (специалисты по сетчатке глаза) специально обучаются проводить эту эндовитриальную инъекцию безопасно и безболезненно.
Частота инъекций определяется врачом-офтальмологом в зависимости от тяжести состояния пациента. Кроме анти-VEGF, при влажной форме ВМД применяются дегидратационная терапия и лазерная коагуляция сетчатки.
Также необходимо знать, что у всех применяемых препаратов имеются риски, связанные с их приемом, которые необходимо рассматривать в соотношении с пользой, которую такие препараты приносят.
Что касается непосредственно анти-VEGF терапии, такие риски могут включать глазную инфекцию, повышение внутриглазного давления, отслойку сетчатки, локальное воспаление, временную расплывчатость зрения, кровоизлияние под конъюнктиву, раздражение глаза и боль в глазу, которые в течение некоторого времени проходят самостоятельно.
«Анти-VEGF терапия может замедлить прогрессирование ВМД, а в ряде случаев способствовать улучшению и восстановлению зрения у пациента».
Очень важно помнить, что влажная форма ВМД является хроническим заболеванием, которое требует пожизненного наблюдения и лечения у офтальмолога. Благодаря современным анти-VEGF препаратам, можно сохранить зрение на высоком уровне. Если не следовать лечению в соответствии с назначениями офтальмолога, зрение может продолжить ухудшаться, приводя в конечном итоге к слепоте.
Посмотрите наше видео о возрастной макулодистрофии
Чтобы записаться на прием в клинику доктора Куренкова или получить информацию о стоимости обследования и лечения ВМД, звоните +7 (495) 781-9333.
4. Патология сосудистой оболочки
Анатомия сосудистой
оболочки
Сосудистый
тракт (uvea)
состоит из трёх отделов: радужки (іrіs),
цилиарного или ресничного тела (corpus
cіlіarе) и
собственно сосудистой оболочки
(chorіoіdea).
Радужка
– передняя, видимая часть сосудистой
оболочки, имеет разветвлённую сеть
чувствительной иннервации от n.
оphthalmіcus
(первой ветви тройничного нерва).
Сосудистая сеть радужки образуется
передними ресничными и задними длинными
ресничными артериями. В радужке различают
передний (мезодермальный) и задний
(эктодермальный) отделы.
Мезодермальный
листок состоит из наружного пограничного
слоя, который покрыт эндотелием, и стромы
радужки. Эктодермальный листок состоит
из мышечного, внутреннего пограничного
и пигментного слоёв. В радужке есть две
мышцы
дилататор и сфинктер зрачка. Первый
иннервируется симпатическим нервом,
второй
глазодвигательным.
Цвет радужки зависит
от её пигментного слоя и наличия в строме
пигментных клеток.
Функция
радужки
регуляция количества света, попадающего
на сетчатку, путём изменения размера
зрачка, то есть функция диафрагмы. Она
также вместе с хрусталиком разграничивает
передний и задний отделы глаза, а вместе
с ресничным телом продуцирует внутриглазную
жидкость. Через зрачок происходит отток
водянистой влаги из задней камеры в
переднюю.
Цилиарное
(ресничное) тело
недоступно для осмотра. Пальпаторно
исследуется его болезненность, при
гониоскопии
частично виден небольшой участок его
поверхности, переходящий в корень
радужки. Ресничное тело представляет
собой кольцо шириной около 6-7 мм.
Передняя
его часть имеет около 70 отростков, её
называют ресничным венцом (corona
cіlіarіs).
Задняя часть плоская, называется
ресничным кружком, плоской частью
(orbіculus cіlіarіs
или pars plana).
К боковым поверхностям цилиарных
отростков прикрепляются цинновые
связки, которые удерживают хрусталик.
Как и в радужке, в
ресничном теле различают мезодермальную
часть, которая состоит из 4 слоёв
(супрахориоидея, мышечный слой, сосудистый
слой, базальная пластинка) и эктодермальную
часть, которая представлена двумя слоями
эпителия: наружного пигментного и
внутреннего беспигментного.
В
толщине ресничного тела расположена
аккомодационная мышца, которая имеет
двойную иннервацию: парасимпатическую
(n. oculomotorіus)
и симпатическую. Чувствительная
иннервация осуществляется n.
оphthalmіcus.
Хориоидея
задняя часть сосудистого тракта,
выстилает глазное дно, просвечивает
сквозь прозрачную сетчатку.
Состоит из
5 слоёв: супрахориоидальный, слой крупных
сосудов, слой средних сосудов,
хориокапиллярный слой, базальная
пластинка (стекловидная мембрана Бруха).
Хориокапиллярный слой тесно связан с
пигментным эпителием сетчатки, поэтому
при заболеваниях хориоидеи в процесс
вовлекается сетчатка.
Кровоснабжение
хориоидеи осуществляется задними
короткими цилиарными артериями, отток
крови происходит по вортикозным венам,
которые проходят через склеру у экватора.
Не имеет чувствительной иннервации.
Функция
трофика сетчатки.
Таким образом,
радужка и цилиарное тело имеют общее
кровоснабжение, иннервацию, поэтому
поражаются, обычно, одновременно.
Особенности кровоснабжения хориоидеи
обусловливают изолированность её
поражений.
Однако все три отдела
сосудистой оболочки анатомически тесно
связаны, есть анастомозы между системами
передних и задних цилиарных сосудов,
поэтому патологический процесс может
захватывать весь увеальный тракт.
Альбинизм
полное
отсутствие пигмента в коже, волосах,
бровях, ресницах. Радужка очень светлая,
просвечивается красным светом, иногда
просвечивается склера. Глазное дно
светлое, видны сосуды хориоидеи.
Отмечается низкое зрение, светобоязнь,
нистагм.
Лечение:
коррекция
аномалий рефракции, плеоптика.
Аниридия
отсутствие
радужки. Жалобы на низкое зрение,
светобоязнь.
Лечение:
контактные
линзы, операция
иридопротезирование.
Поликория
наличие
нескольких зрачков. Жалобы на низкое
зрение, монокулярную диплопию.
Иридоциклит.
Воспалительный
процесс в переднем отделе сосудистого
тракта может начинаться с радужки (ирит)
или с ресничного тела (циклит).
Но в связи
с общностью кровоснабжения и иннервации
этих отделов заболевание быстро переходит
с радужки на цилиарное тело или наоборот,
и развивается иридоциклит. Выделяют
острые и хронические формы заболевания.
Пациент жалуется на светобоязнь,
слезотечение, боль в глазу и снижение
зрения.
В тяжёлых случаях может появляться гнойный экссудат в
передней камере глаза (гипопион) или
кровь (гифема). После использования
мидриатиков зрачковый край может
приобрести зубчатые контуры, в результате
наличия задних синехий. Если мидриатики
не использовать, может сформироваться
круговая синехия, а затем и плёнка,
способная полностью закрыть просвет
зрачка.
Осложнения.
Если задние синехии формируются вдоль
всего зрачкового края радужки, водянистая
влага, которая секретируется цилиарным
телом, не может из задней камеры попасть
в переднюю, возникает бомбаж (выпячивание
в переднюю камеру) радужки.
Корень
радужной оболочки также смещается
вперёд, возникают спайки между передней
поверхностью радужки и задней поверхностью
роговицы (передние синехии), которые
блокируют угол передней камеры, где
располагается дренажная зона глаза.
Всё это приводит к повышению внутриглазного
давления и развитию вторичной глаукомы).
Кроме вторичной глаукомы осложнениями
переднего увеита могут быть: лентовидная
дегенерация роговицы, осложнённая
увеальная катаракта, гипотония, субатрофия
глаза).
Дифференциальная
диагностика
проводится с острым приступом
закрытоугольной глаукомы, острым
конъюнктивитом (табл. 3).
Таблица
3. Дифференциальная
диагностика острого иридоциклита с
острым приступом глаукомы и острым
конъюнктивитом
| Признаки | Острый приступ глаукомы | Острый иридоциклит | Острый конъюнктивит |
| Клиническое течение, жалобы | Внезапное начало, сильная боль в глазу с иррадиацией в височную область, челюсть; головная боль, тошнота, рвота | Постепенное начало, постоянная ноющая боль в глазу, светобоязнь | Постепенное начало, ощущение инородного тела под веками |
| Острота зрения | Снижена значительно | Снижена | Нормальная |
| Внутриглазное давление | Высокое | Нормальное или немного снижено | Нормальное |
| Инъекция сосудов | Застойная | Перикорнеальная или смешанная | Конъюнктивальная |
| Роговица | Отёчна | Преципитаты | Не изменена |
| Передняя камера глаза | Мелкая | Нормальной глубины | Нормальной глубины |
| Реакция на свет, размер зрачка | Отсутствует, зрачок широкий | Снижена, зрачок узкий | Сохранена, нормальный |
| Радужка | Иногда отёчна | Рисунок сглажен, отёк | Не изменена |
Хориоидит
(задний увеит) — воспаление
собственно сосудистой оболочки, которое
обычно сочетается с воспалением сетчатой
оболочки и называется хориоретинит.
В связи с отсутствием
чувствительной иннервации характерных
для переднего увеита жалоб на боль в
глазу, светобоязнь, слезотечение при
хориоидитах нет. При осмотре глаз
спокоен. В зависимости от локализации
процесса жалобы больных различаются.
При центральной локализации, ближе к
заднему полюсу, больные жалуются на
существенное снижение остроты зрения,
вспышки и мигания перед глазом (фотопсии),
а также метаморфопсии (искривление
предметов и линий). Эти жалобы
свидетельствуют, о том, что в процесс
вовлекается сетчатка. Диагностика
проводится с помощью метода офтальмоскопии.
В случае периферических форм воспаления
в зависимости от размеров очагов больные
могут жаловаться на фотопсии и нарушение
сумеречного зрения (гемералопию), а при
наличии мелких и единичных очагов
функциональные субъективные ощущения
отсутствуют. Воспаление может быть
очаговым (изолированным) или
диссеминированным.
Свежие хориоидальные
очаги представляют собой клеточный
инфильтрат желтовато-серого цвета с
нечёткими границами. Сетчатка над
инфильтратом отёчна, поэтому ход сосудов
местами не офтальмоскопируется.
В задних отделах
стекловидного тела развивается
помутнение, иногда на задней пограничной
мембране стекловидного тела видны
преципитаты.
По мере стихания
воспалительного процесса очаг приобретает
беловато-серый цвет с чёткими границами.
В зоне очага строма сосудистой оболочки
атрофируется, на месте инфильтрата
появляется пигмент темно-коричневого
цвета.
При хроническом течении процесса
иногда могут образовываться серо-зелёного
цвета гранулёмы с проминенцией, что
может быть причиной экссудативной
отслойки сетчатки.
При этом необходимо
проводить дифференциальный диагноз с
новообразованием хориоидеи.
Этиология
и патогенез увеитов.
Механизмы развития увеитов предопределены
действием инфекционных, токсических,
аллергических и аутоиммунных факторов.
Чаще всего это эндогенные факторы:
попадание инфекции из других очагов
воспаления в организме, а также при
системных заболеваниях: коллагенозах,
особенно при ювенильном ревматоидном
артрите, при анкилозирующем спондилите,
болезни Рейтера; туберкулёзе, вторичном
сифилисе, саркоидозе, болезни Бехчета
(гипопион-иридоциклит, афтозный стоматит,
поражение слизистой оболочки наружных
половых органов), бруцеллёзе, токсоплазмозе,
герпесе и т.д. В этиологии иридоциклитов
значительную роль играют также экзогенные
факторы: последствия проникающих ранений
глаза, химических ожогов, перфорация
язвы роговицы и т.п.
Лечение.
С целью выявления и санации возможных
очагов инфекции, других этиологических
факторов необходимо провести полное
обследование организма. Циклоплегики
и мидриатики используются при передних
увеитах для уменьшения болевого синдрома
и предотвращения формирования задних
синехий.
Назначают антибиотики,
сульфаниламидные препараты, кортикостероиды
местно, парабульбарно, внутримышечно,
нестероидные противовоспалительные
средства, десенсибилизирующие препараты,
иммуномодуляторы. В случае установления
этиологического фактора назначают
соответствующую специфическую терапию.
Обязательно применяют физиотерапевтические
методы лечения (магнитотерапия, облучение
лазером, электрофорез).
Зрение у детей
Нормальное функционирование зрительной системы ребенка — необходимое условие не только для обеспечения самого зрительного процесса, но и для развития всех органов и систем организма, т. к. глаз — это не только орган зрения, но и «потребитель» световой энергии. Благодаря стимулирующему действию света в организме железами внутренней секреции вырабатываются гормоны гипофиза, надпочечников, щитовидной железы, половых желез и др. Более быстрая адаптация организма новорожденного к внешним условиям, его правильное развитие и рост в большой степени зависят от правильного функционирования зрительной системы. Именно поэтому зрительный анализатор у детей формируется достаточно быстро. Рост и развитие глаза у ребенка в основном завершаются к 2–3 годам, а в последующие 15–20 лет происходит меньше изменений, чем за первые годы.
Особенно важным для дальнейшего нормального функционирования зрительной системы ребенка является правильная закладка и развитие органа зрения еще до рождения.
Существуют особые критические периоды развития, когда закладка того или иного органа становится особенно чувствительной к различным повреждающим факторам.
Результаты клинических наблюдений свидетельствуют о том, что нарушения в развитии глаза могут вызываться:
Однако изменения могут быть обусловлены и влиянием врожденно-наследственных факторов. К моменту рождения глаз ребенка, в случае нормального дородового развития, имеет все оболочки, однако существенно отличается по размерам, массе, гистологической структуре, физиологии и функциям от глаза взрослого.
Глаз новорожденного
Глаз новорожденного имеет значительно более короткую, чем у взрослого, переднезаднюю ось (ок. 16-18 мм) и, соответственно, более высокую (80,0-90,9D) преломляющую силу.
К году переднезадний размер глазного яблока ребенка увеличивается до 19,2 мм, к 3-м годам — до 20,5 мм, к 7-ми — до 21,1 мм, к 10-ти — до 22 мм, к 15-ти годам составляет около 23 мм и к 20–25 — примерно 24 мм.
Однако, величина и форма глазного яблока зависят от вида и величины того или иного вида рефракции (нарушения рефракции — миопия, гиперметропия, нормальная рефракция — эмметропия). Размеры глазного яблока ребенка имеют большое значение при оценке вида и стадии глазной патологии (врожденная глаукома, близорукость и др.).
Как правило, у детей при рождении и в младшем возрасте глаз имеет гиперметропическую рефракцию — дальнозоркость (по данным исследований она выявлена в 92,8% всех исследованных глаз в возрасте до 3 лет, нормальная рефракция и близорукость в этом возрасте — соответственно 3,7 и 2%). Степень дальнозоркости составляет в среднем 2,0–4,0D. По мере роста глаза его рефракция смещается в сторону нормальной. В первые 3 года жизни ребенка происходит интенсивный рост глаза, а также уплощение роговицы и особенно хрусталика.
Роговица
Роговица — это основная преломляющая структура глаза. Ширина (или горизонтальный диаметр) роговицы у новорожденных в среднем 8–9 мм, к году — 10 мм, к 11 годам — 11,5 мм, что почти соответствует диаметру роговицы у взрослых. Рост роговицы, увеличение ее размеров происходит за счет растягивания и истончения ткани.
Толщина центральной части роговицы уменьшается в среднем с 1,5 до 0,6 мм, а по периферии — с 2,0 до 1,0 мм.
Радиус кривизны передней поверхности роговицы новорожденного равен в среднем 7,0 мм, с возрастом происходит некоторое ее уплощение и к 7 годам кривизна составляет в среднем 7,5 мм, как и у взрослых (кривизна роговицы может варьироваться от 6,2 до 8,2 мм, в зависимости от вида и величины рефракции глаза).
Преломляющая сила роговицы изменяется в зависимости от возраста обратно пропорционально радиусу кривизны: у детей первого года жизни она составляет в среднем 46–48 D, а к 7 годам, как и у взрослых, — около 42–44 D. Сила преломления роговицы в вертикальном меридиане почти всегда примерно на 0,5 D больше, чем в горизонтальном, что и обуславливает, так называемый, «физиологический» астигматизм.
В первые месяцы жизни ребенка роговица малочувствительна вследствие еще не закончившегося функционального развития черепных нервов.
В этот период особенно опасно попадание в конъюнктивальный мешок инородных тел, которые не вызывают раздражения глаз, боли и беспокойства ребенка и, следовательно, могут привести к тяжелым повреждениям роговицы (кератиту) вплоть до ее разрушения.
В дальнейшем чувствительность роговицы повышается и у годовалого ребенка она почти такая же, как и у взрослого. См. строение роговицы глаза.
Радужная оболочка
Радужная оболочка — это передняя часть сосудистой оболочки глаза, образует вертикально стоящую диафрагму с отверстием в центре — зрачком, регулирующим поступление света внутрь глаза в зависимости от внешних условий. Радужная оболочка может иметь различную окраску — от голубой до черной. Цвет ее зависит от количества содержащегося в ней пигмента меланина: чем больше пигмента, тем темнее радужная оболочка; при отсутствии или малом количестве пигмента эта оболочка имеет голубой или светло-серый цвет. У детей в радужной оболочке мало пигмента, поэтому у новорожденных и детей первого года жизни она голубовато-сероватая. Окончательно цвет радужки формируется к 10–12 годам. У детей грудного возраста плохо развиты мышечные волокна, расширяющие зрачок и поэтому зрачок узкий (2–2,5 мм). К 1–3-ем годам зрачок приобретает размеры, характерные для взрослых (3–3,5 мм).
Хрусталик
Хрусталик — вторая важнейшая оптическая система, на долю которой приходится около одной трети преломляющей силы глаза (до 20,0 D).
Хрусталик обладает свойством изменять кривизну своей передней поверхности и приспосабливать глаз к ясному видению предметов, расположенных на различных расстояниях (функция аккомодации). Форма и величина хрусталика существенно меняется с возрастом.
У новорожденных форма хрусталика приближается к шаровидной, его толщина составляет примерно 4 мм, диаметр — 6 мм, кривизна передней поверхности — 5,5 мм.
В зрелом и пожилом возрастах толщина хрусталика достигает 4,6 мм, а диаметр — 10 мм, при этом радиус кривизны передней поверхности увеличивается до 10 мм, а задней — до 9 мм. Соответственно меняется и преломляющая сила хрусталика: если у детей она составляет порядка 43,0 D, то у взрослых — 20,0 D.
Сетчатка
Сетчатка — важнейшая составляющая зрительного анализатора, являющаяся его периферическим звеном.
Сложнейшая структура позволяет сетчатке первой воспринимать свет, обрабатывать и трансформировать световую энергию в нервный импульс, который далее по цепочке нейронов передается в зрительные центры коры головного мозга, где и происходит восприятие и переработка зрительной информации.
Сетчатка является внутренней оболочкой глазного яблока, выстилающей глазное дно. Самым важным местом сетчатки является так называемое желтое пятно (macula) с центральной (0,075 мм) областью (fovea centralis). Эта область наилучшего восприятия зрительных ощущений.
У новорожденного сетчатка состоит из 10 слоев:
Первые четыре слоя относятся к светочувствительному аппарату сетчатки, а остальные составляют мозговой отдел. После первого полугодия и по мере роста глаза растягиваются и истончаются не только наружные, но и внутренние слои сетчатки.
В связи с этим значительные изменения претерпевает сетчатка в макулярной и особенно фовеолярной (центральной) области: здесь остаются лишь 1-й, 2-й, 3-й и 10-й слои, что и обеспечивает в будущем высокую разрешающую зрительную способность этой зоны. См.
Передняя камера глаза
Передняя камера глаза ограничена спереди задней поверхностью роговицы, по периферии (в углу) — корнем радужки, ресничным телом, сзади — передней поверхностью радужки, а в зрачковой области — передней капсулой хрусталика.
К моменту рождения ребенка передняя камера глаза уже сформирована, однако по форме и размерам она значительно отличается от камеры у взрослых. Это объясняется наличием короткой передне-задней оси глаза, своеобразием формы радужной оболочки и шаровидной формой передней поверхности хрусталика.
Важно знать, что задняя поверхность радужной оболочки тесно контактирует с межзрачковой областью передней капсулы хрусталика.
У новорожденного глубина передней камеры в центре (от роговицы до передней поверхности хрусталика) достигает 2 мм, а угол камеры острый и узкий, к году камера увеличивается до 2,5 мм, а к 3 годам она почти такая же, как у взрослых, т. е. около 3,5 мм; угол камеры становится более открытым.
Во внутриутробном периоде развития угол передней камеры закрыт мезодермальной тканью, однако к моменту рождения эта ткань в значительной мере рассасывается.
Задержка в обратном развитии мезодермы может привести к повышению внутриглазного давления еще до рождения ребенка и развитию гидрофтальма (водянка глаза).
Около 5% детей рождаются с закрытым отверстием слезно-носового канала, но под влиянием слезной жидкости ткань («пробка») в первые дни почти всегда рассасывается, и начинается нормальное отведение слезы. В противном случае, прекращается отток слезы, образуется ее застой и возникает дакриоцистит новорожденных.
Глазница
Глазница является защитным костным остовом, вместилищем глаза и основных его придатков. Характерные особенности глазницы новорожденного состоят в том, что ее горизонтальный размер больше вертикального, глубина глазницы невелика и по форме она напоминает трехгранную пирамиду, ось которой сходится вперед, что иногда может создавать видимость сходящегося косоглазия.
Хорошо развита только верхняя стенка глазницы. В процессе роста, в основном за счет увеличения больших крыльев основной кости, развития лобной и верхнечелюстной пазух, глазница становится глубже и приобретает вид четырехгранной пирамиды, направление оси выравнивается, в связи с чем, увеличивается межзрачковое расстояние.
К 8-10 годам форма и размеры глазницы почти такие же, как у взрослых.
После рождения ребенка зрительный анализатор проходит определенные этапы развития, среди которых основные пять: